Cuprins
- 1 Definiție/Descriere
- 2 Anatomie relevantă clinic
- 3 Diastasis Recti Abdominis și Sarcina
- 4 Diagnostic
- 5 Metode de diagnosticare
- 6 Managementul terapiei fizice
- 6.1 Educația pacientului
- 6.2 Exerciții comune postpartum
- 6.2.1 Exerciții pentru unitatea interioară:
- 6.3 Mecanica corpului
- 6.4 Conștientizarea posturală
- 6.5 Suport abdominal
- 7 Referințe
Definiție/Descriere
Anatomie relevantă clinic
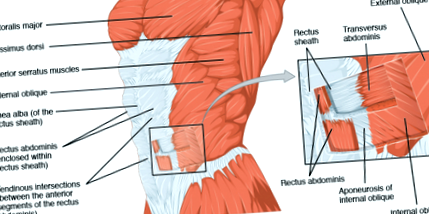
Peretele abdominal anterior este susținut de mușchi aliniați simetric de ambele părți ale liniei mediane numite mușchi rectus abdominis, care sunt compuși din fibre musculare paralele. Oblicul abdominal extern, oblicul abdominal intern și oblicul transvers abdominal (TrA) sunt mușchi plăti care pot fi găsiți pe aspectul anterolateral al peretelui abdominal aranjat de la superficial la adânc, cu fibrele musculare care se desfășoară oblic și respectiv perpendicular. [7] Țesutul alb, fibros, numit aponevroză, trece de la peretele abdominal lateral la linia mediană, unde se fuzionează pentru a forma teaca rectului care cuprinde mușchii rectus abdominis. [7] Cele două burtici ale mușchiului rectus abdominis se desfășoară paralel una cu alta și sunt separate de țesut conjunctiv [12] de tecile rectului care sunt compuse din fibre de colagen foarte organizate și alcătuiesc LA) care se desfășoară orizontal de la procesul xifoid la simfiză pubică. [5] Distanța dintre cei doi mușchi rectus abdominis este denumită în mod obișnuit IRD) [5]
Peretele abdominal joacă un rol important în postură, trunchi și stabilitate pelvină și mișcare, respirație și oferă sprijin viscerelor abdominale. [3] O creștere a IRD, precum cea observată în DRA, poate pune în pericol funcția peretelui abdominal și a mușchilor rectus abdominis, rezultând slăbiciune și stabilitate și control scăzute. [13] Când musculatura peretelui abdominal, teaca rectului sau LA este distorsionată, pot apărea limitări funcționale. [3]
Multifidusul lombar este un mușchi profund și un important stabilizator al coloanei lombare. Acțiunea sa principală este extinderea coloanei lombare pentru a echilibra forțele de flexie generate de mușchii abdominali anteriori și anterolaterali pentru a consolida stabilizarea [14] .
Datorită impactului sarcinii asupra structurii și funcției planseului pelvin, [15] anatomia planșei pelvine ar trebui înțeleasă în mod cuprinzător atunci când se tratează pacienți din populații însărcinate și postpartum. Deoarece DRA apare în primul rând la femei în timpul celui de-al doilea și al treilea trimestru de sarcină, precum și pe tot parcursul recuperării postpartum, terapeuții care gestionează DRA legată de sarcină ar trebui să poată evalua în mod adecvat structurile planșei pelvine și funcția acesteia pentru a oferi îngrijire cuprinzătoare pacienților. Pe baza studiului Delphi realizat de Dufour și colegii (2019), deficiențele la LA ar trebui să fie evaluate ca „o componentă integrativă a sistemului abdominal toracopelvic”. [2] Experții din domeniul sănătății femeilor „au ajuns să înțeleagă că deficiențele și disfuncțiile legate de DRA [sunt] multidimensionale și multifactoriale” [2] și necesită evaluări individualizate pentru a determina amploarea impactului DRA asupra funcției fizice.
Diastasis Recti Abdominis și Sarcina
În timpul sarcinii, LA se înmoaie din cauza hormonilor și a întinderii mecanice rezultate din acomodarea fătului în creștere. [19] Din această cauză, va exista o creștere progresivă a lățimii liniei alba (sau IRD) pe parcursul trimestrelor, cu cea mai mare incidență care apare în al treilea trimestru. [19]
Un studiu recent realizat de da Mota și colegii (2015) [11], care a studiat 84 de femei însărcinate pentru prima dată, a constatat că 100% dintre aceste femei aveau DRA până în săptămâna gestațională 35 când foloseau un criteriu de diagnostic de 1,6 cm la 2 cm sub ombilic. Prevalența a scăzut la 52,4% la 4-6 săptămâni postpartum și a continuat să scadă la 39% la 6 luni. [11] Deși acest lucru este de acord cu alte studii care au constatat, de asemenea, o prevalență scăzută la 4 săptămâni [20] [21] și 8 săptămâni postpartum, [19] un studiu realizat de Coldron și colegii (2008) [22] a constatat că vindecarea a atins un platoul la 8 săptămâni postpartum și că IRD și grosimea și lățimea rectului abdominal nu au revenit la valorile martor un an mai târziu.
Diagnostic
Se consideră că un adult are DRA atunci când prezintă un IRD crescut, caracterizat printr-o separare observabilă și palpabilă între cele două burtici ale mușchiului rectus abdominis. [23]
În prezent, nu există un consens între literatura de specialitate cu privire la criteriile de măsurare și valoarea limită de diagnostic IRD pentru DRA. [24] Un studiu realizat de Beer și colegii (2009) sugerează că, la femeile nulipare (femeile care nu au născut), lățimea normală a liniei alba ar trebui să fie mai mică de 1,5 cm la nivelul xifoidului, mai mică de 2,2 cm la La 3 cm deasupra ombilicului și la mai puțin de 1,6 cm la 2 cm sub ombilic. [4]
Cu toate acestea, atunci când se aplică aceste valori practicii clinice, este important să se ia în considerare faptul că valorile IRD observate la femeile primipare (sau femeile care au născut pentru prima dată) pot fi văzute ca „normale” la valori mai largi decât femeile nulipare. [25] Un studiu mai recent realizat de Mota și colegii săi sugerează că alba linea este considerată normală până la 2,1 cm la 2 cm sub ombilic, la 2,8 cm la 2 cm deasupra ombilicului și la 2,4 cm la 5 cm deasupra ombilicului la 6 luni post-partum la femeile primipare. [25]
Pentru a obține o înțelegere mai cuprinzătoare în timpul evaluării fizice, un studiu consensual realizat de Dufour și colegii (2019) sugerează că IRD nu ar trebui să fie singura măsură evaluată la diagnosticarea DRA. [2] Clinicienii ar trebui să evalueze caracteristicile anatomice și funcționale ale alba linea. [2] Aceasta include palparea pentru tensiune în timpul contracției active a liniei alba [2], precum și în timpul co-contracției mușchilor planșei pelvine și abdominisului transvers. [5] De asemenea, întrucât s-a constatat că IRD mai mari sunt corelate cu un control mai slab al trunchiului [26], ar trebui luate în considerare și forța și rezistența mușchilor abdominali în timpul evaluării. [2]
Metode de diagnosticare
Cea mai utilizată metodă de diagnostic în practică clinică este metoda lățimii degetelor, care funcționează în primul rând ca instrument de screening. [27] Acest instrument este utilizat pentru a detecta prezența sau absența DRA. Dacă la palpare, terapeutul poate plasa două sau mai multe respirații ale degetelor (~ 2cm) în sulcus între marginile mediale ale mușchilor rectus abdominis, pacientul poate prezenta diastază recti abdominis. [28]
În ceea ce privește măsurarea IRD, imagistica cu ultrasunete (USI) a fost denumită metoda standard de aur pentru măsurarea IRD neinvaziv [9], afișând o bună fiabilitate inter-rater [23] și intra-rater în literatura de specialitate. [25] Cu toate acestea, utilizarea sa clinică zilnică poate fi limitată din cauza costurilor, disponibilității și instruirii. [27] O alternativă mai fezabilă din punct de vedere clinic este utilizarea etrierelor, prin care vârfurile etrierelor sunt montate pe lățimea separării. [27] Etrierele sunt considerate a fi un instrument fiabil pentru măsurarea IRD la ombilic și deasupra acestuia. [27] Acest lucru a fost susținut de Chiarello și McAuley (2013), care au constatat că măsurile IRD cu etriere erau similare cu cele luate cu USI deasupra ombilicului [29], cu toate acestea, sunt necesare cercetări suplimentare pentru a evalua potențialul etrierelor în raport cu ultrasunetele. imagistică. [27] Alte alternative includ tomografia computerizată (scanare CT) și imagistica prin rezonanță magnetică (RMN), care sunt considerate metoda de alegere la evaluarea peretelui abdominal, cu toate acestea, ambele nu sunt fezabile clinic și sunt costisitoare. [27]
Managementul Kinetoterapiei
Mușchii noștri abdominali joacă un rol important în controlul postural, stabilitatea trunchiului și pelvian, mișcarea trunchiului și respirația. [31] Un studiu realizat de Gilleard și Brown (1996) a raportat că modificările structurale care apar la mușchii abdominali în timpul sarcinii pot limita funcția musculară abdominală, scăzând capacitatea abdominalelor de a oferi stabilitate bazinului împotriva rezistenței în timpul sarcinii și până la 8 săptămâni postpartum. [20] În sprijinul acestui fapt, un studiu realizat de Liaw și colegii săi a sugerat că dimensiunea IRD a fost asociată negativ cu funcția musculară abdominală. [13] În plus, un studiu mai recent realizat de Hills și colegii (2018) a stabilit că femeile cu DRA aveau o capacitate mai mică de a genera cuplul de rotație al trunchiului și de a efectua ședințe. [26] Acest lucru a fost susținut de o corelație negativă între IRD și capacitatea maximă de cuplu de rotație a trunchiului și scorurile testelor de repaus. [26]
Unele studii au implicat mușchii abdominali slabi în provocarea durerii și disfuncției abdominale [32] și lumbo-pelvine în timpul sarcinii. [33] [34] Există unele dovezi care susțin ideea că o distanță crescută inter-rectă este asociată cu severitatea durerii abdominale auto-raportate. [35] În plus, s-a emis, de asemenea, ipoteza că mușchii abdominali slabi pot duce la contracția ineficientă a mușchilor pelvieni (PFM). [33] Cu toate acestea, dovezile nu susțin pe deplin acest lucru, deoarece da Mota și colegii (2015) [11] și Sperstad și colegii (2016) [10] nu au găsit nicio legătură între DRA și durerea lombopelvică. Bø și colegii (2017) [36], de asemenea, nu au găsit nicio legătură între DRA și slăbiciunea musculaturii podelei pelvine sau prevalența incontinenței urinare și prolapsul organelor pelvine.
Deși afecțiunea este foarte frecventă, există o lipsă de dovezi de înaltă calitate care să ghideze managementul în practica clinică. Acest lucru creează dezbateri atunci când vine vorba de realizarea unei abordări de îngrijire conservatoare. [2] Cu toate acestea, Dufour și colegii (2019) [2] au intervievat fizioterapeuții din domeniul sănătății femeilor acreditate pentru a crea 28 de recomandări canadiene bazate pe experți pentru evaluarea și gestionarea DRA. Consensul a dezvăluit că prezentarea femeilor cu DRA este multidimensională și că este nevoie de o abordare de îngrijire individualizată pentru fiecare client. [2]
Educația pacientului
Este important să ne educăm pacienții cu privire la diastaza recti abdominis în timpul și după sarcină, pentru a gestiona așteptările pacienților, a limita frica și anxietatea și pentru a pregăti cel mai bine pacienții noștri pentru sarcina și schimbările legate de naștere pe care le vor experimenta corpurile lor. Mota și colegii (2015) au sugerat că 100% dintre femei vor prezenta un IRD crescut în al treilea trimestru, [11] caracterizat drept DRA. Această statistică, precum și limbajul DRA, cum ar fi „decalajul” și „separarea”, pot fi extrem de inducătoare de frică și au potențialul de a crește stresul și anxietatea la pacienții noștri, care pot avea efecte fiziologice și psihologice negative atât asupra mamei, cât și asupra bebelușului . [41] Prin urmare, este important să reamintim pacienților că încearcă să rămână însărcinate și celor care sunt deja, că corpul femeilor a fost conceput să crească și să se extindă pentru a găzdui un făt în creștere. Modificările hormonale ale sarcinii au ca rezultat o mai mare relaxare și înmuiere a țesutului conjunctiv, [9] având ca rezultat lărgirea LA pentru a crea spațiu pentru bebeluș. Nu numai că acest proces este o parte naturală a sarcinii, dar este necesar și pentru ca bebelușul să aibă spațiu adecvat pentru a crește.
Videoclipul de mai jos al unui fizioterapeut canadian folosește o mare analogie pentru a explica conceptul de diastază recti abdominis.
Aspectul cosmetic poate fi afectat de DRA datorită extinderii și pierderii tensiunii LA provocând o umflare a peretelui abdominal. [7] Acest bombat, „cort” sau „coning” este denumit în mod obișnuit „burtă de mumie” și poate fi văzut atunci când femeile trec de la culcare la șezut, atunci când fac exerciții sau chiar în repaus. O creștere a IRD este asociată pozitiv cu o imagine corporală mai proastă la femeile cu DRA și, prin urmare, se poate indica includerea imaginii corporale și a măsurilor rezultatului satisfacției corporale și a tratamentului atunci când se tratează femeile gravide și postpartum cu DRA. [44]
Există un consens din ce în ce mai mare care sugerează că DRA nu este neapărat o afecțiune a kinetoterapeuților, iar pacienții trebuie să prevină și să trateze, ci, de fapt, o parte foarte normală a sarcinii pe care corpurile femeilor sunt proiectate în mod natural pentru a crea spațiu pentru bebelușul în creștere. Cu toate acestea, există mai multe tehnici pe care kinetoterapeuții le pot prescrie pacienților lor gravide și postpartum pentru a ajuta la menținerea și optimizarea forței și funcției. Fizioterapeuții planșeului pelvin sunt calificați pentru a dezvolta strategii de mișcare și mișcare care sunt justificate „pentru a promova funcția fizică optimă prin sarcină, pentru a limita potențialele afectări funcționale și pentru a se pregăti pentru naștere” și pentru a gestiona recuperarea postpartum. [2] În plus, este esențial pentru kinetoterapeuți să discute preocupările, așteptările și obiectivele pacienților, pentru a crea planuri de tratament și tratament individualizate și direcționate. Reabilitarea individualizată pentru DRA și orice preocupări postpartum este o necesitate [5], luând un istoric subiectiv complet și complet și punând întrebări despre rezultatele și obiectivele așteptate, poate ajuta kinetoterapeuții să creeze planuri de management și reabilitare individualizate pentru fiecare pacient.
Exerciții comune postpartum
Exerciții pentru unitatea interioară:
Studiul de consens realizat de Dufour și colegii (2019) a subliniat utilizarea exercițiilor unității interne în timpul perioadelor prenatale, postpartum timpuriu și postpartum târziu pentru gestionarea DRA. [2] Acest lucru este în concordanță cu un studiu realizat de Mesquita și colegii (1999), care au sugerat că exercițiile unității interioare ar trebui efectuate imediat după livrare. [45] În mod similar, un studiu mai recent realizat de Thabet și Alshehri (2019) a concluzionat că un program de exerciții de stabilitate a nucleului profund (adică respirație diafragmatică, contracție a planseului pelvin, scândură și contracție abdominală izometrică) a fost eficient în tratarea DRA și îmbunătățirea calității vieții postpartum . [39]
Mușchii unității interioare, care includ abdominisul transvers, multifidusul, diafragma și mușchii podelei pelvine, asigură stabilizarea nucleului. Când începeți exercițiile unității interioare, trebuie pus mai întâi accentul pe realizarea izolării controlate a fiecărui mușchi din unitate, urmată de co-activarea controlată a unității interioare. [2] În timp ce încercați să obțineți controlul unității interioare în perioadele prenatale, postpartum timpuriu și postpartum târziu, este important să ne amintim că ar trebui evitate exercițiile care angajează mușchii abdominali superficiali (adică ridicările). [2] Odată ce izolarea unității interioare este realizată, exercițiile ar trebui să fie progresate pentru a include unitatea exterioară, precum și exercițiile care sunt mai funcționale. [2]
Abdominisul transvers (TA):
În primul rând, aveți poziția individuală în culcat culcat sau în lateral cu coloana vertebrală neutră. Odată ajuns în poziția corectă, instruiți pacientul să-și palpe mușchiul TA folosind degetele arătătoare și mijlocii doar mediale către oasele pelvine din față (sau ASIS). [46] După aceasta, faceți individul să atragă în abdomen și să-și contracteze mușchiul TA în timp ce preformați respirația relaxată. Următoarele indicii pot fi folosite pentru a izola abdomenul transvers: „imaginați-vă că vă trageți oasele pelvine împreună în linie dreaptă” sau „aduceți buricul către coloana vertebrală”. [46] Individul ar trebui să țină contracția timp de 3-5 secunde în timp ce expiră și relaxează TA în timp ce inspiră. [46] Individul poate efectua 3 seturi de 10 repetări, de 3-4 ori pe săptămână. [46] Asigurați-vă că nu există strategii compensatorii, cum ar fi înclinarea posterioară a bazinului, depresia coliviei, reținerea respirației sau umflarea abdomenului. [46]
Cu individul poziționat în decubit dorsal sau lateral, cu o coloană vertebrală neutră, puneți-i să-și imagineze o linie care conectează părțile stângi și drepte ale pelvisului posterior. [46] Apoi, spuneți individului să-și contracteze multifidusul pentru a încerca să-și deseneze împreună jumătățile stânga și dreapta de-a lungul acestei linii. [46] Individul ar trebui să practice respirația relaxată, asigurându-și recrutarea multifidusului în timpul expirației. Contracția trebuie ținută timp de 3-5 secunde, câte 3 seturi de 10, de 3-4 ori pe săptămână. [46] Nu trebuie observată înclinarea anterioară a bazinului, flexia șoldurilor și mișcarea toracelui și a spatelui inferior. [46]
Muschiul podelei pelvine (PFM):
În culcat culcat sau culcat lateral, instruiți individul să-și imagineze închiderea uretrei ca și cum ar încerca să oprească fluxul de urină. [46] În mod alternativ, faceți individul să-și imagineze că își ridică anusul spre osul pubian. [46] Așa cum sugerează Diane Lee (2019), o poziție alternativă pentru izolarea PFM este să stai pe un softball mic, deoarece mingea îți poate oferi feedback creierului. [46] Individul ar trebui să inhaleze în timp ce își contractează PFM-urile, asigurându-și să-și extindă partea din față, spatele și părțile laterale ale cutiei toracice inferioare. [46] În timpul expirației, individul ar trebui să-și relaxeze podeaua pelviană. Contracția trebuie ținută timp de 3-5 secunde, câte 3 seturi de 10, de 3-4 ori pe săptămână. [46] În timpul efectuării acestui exercițiu, individul nu ar trebui să simtă nicio tensiune în abdomen și nu ar trebui să-și simtă fesele strângând sau mișcându-se în coloana vertebrală. [46]
În timpul sarcinii, diafragma este deplasată în sus aprox. 5 cm pentru a se potrivi pentru dimensiunea crescândă a uterului. [18] Ca urmare, munca depusă pe diafragmă crește și se adoptă strategii compensatorii, cum ar fi recrutarea crescută a mușchilor accesorii. [18]
Având în vedere modificările aduse diafragmei în timpul sarcinii, se recomandă adoptarea unui model de respirație diafragmatică fără tensiune în timpul perioadelor prenatale, postpartum timpuriu și postpartum târziu. [2] Aceasta înseamnă că, în timpul inhalării, diafragma ar trebui să coboare în jos, iar cușca costală laterală ar trebui să se extindă spre exterior. [2]
Pentru a facilita acest tip de respirație, pot fi practicate următoarele exerciții de respirație:
- Diastasis Recti Simptome, tratament, prevenire și multe altele
- Diastasis Recti în sarcină Cauze și tratament de separare a ab
- Tulburări costotransverse - Fiziopedie
- Sindromul Cushing - Fiziopedie
- Condrosarcom - Fiziopedie