Abstract
Introducere
Această revizuire rezumă practicile curente de diagnostic, management și tratament pentru tulburarea genetică rară a tilozei cu cancer esofagian în contextul înțelegerii actuale a bazei moleculare pentru această boală. Această recenzie este destinată unui public general interesat de această formă rară de cancer familial din perspectivă clinică sau biomedicală. Boala a fost diagnosticată în mod obișnuit în urma observării stării pielii tilozei și a unui istoric familial, dar progrese mai recente în diagnosticul bazat pe ADN au permis o abordare mai obiectivă. În cele din urmă, discutăm probleme nerezolvate, subliniind stadiul incipient al cercetării proceselor moleculare care stau la baza acestei tulburări.
Numele bolii/sinonime
Tiloza cu cancer esofagian (TOC) (OMIM 148500)
Tiloza - carcinom esofagian
Sindromul hiperkeratozei palmoplantare-carcinom esofagian (ORPHA2198)
Keratodermia palmoplantară cu cancer esofagian
Keratoza palmaris și plantaris cu cancer esofagian
Sindromul cheratozei palmoplantaris-carcinom esofagian
Definiție
Tiloza cu cancer esofagian se caracterizează prin îngroșarea pielii mâinilor și picioarelor (formă focală, non-epidermolitică a cheratodermei palmoplantare) asociată cu un risc foarte mare pe parcursul vieții de a dezvolta carcinom cu celule scuamoase al esofagului (OSCC).
Epidemiologie
Tiloza cu cancer esofagian a fost descrisă pentru prima dată în două mari familii din Liverpool (Marea Britanie) [1], dintre care cea mai mare a fost revizuită în 1994 [2]. În acea etapă, au fost identificați 345 de membri ai familiei, dintre care 89 au fost diagnosticați cu tiloză cu 57 încă în viață. De atunci s-a stabilit că cele două familii din Liverpool sunt de fapt rude îndepărtate [3]. Au fost raportate genealogii similare, dar mai mici, din Germania [4] Statele Unite [5] Finlanda [6] Spania [7] și Brazilia [8]. Prevalența tulburării în populația generală este necunoscută, dar este probabil să fie mai mică de una din 1.000.000.
Descrierea clinică
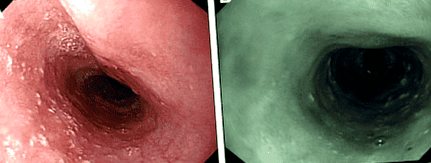
Tiloza (hiperkeratoza palmaris și plantaris) este o formă focală, neepidermolitică de cheratodermă caracterizată prin zone de plăci îngroșate gălbui limitate la zone cu greutate și/sau frecare pe palme și tălpi [5, 9]. Trăsăturile cutanate sunt complet penetrante și sunt de obicei evidente până la vârsta de 7 până la 8 ani, dar pot fi prezente până la pubertate [2]. Leziunile cutanate pot fi complicate de disconfort, fisurare și infecție și pot include, de asemenea, papule foliculare și coarne cutanate. Leziunile esofagiene se prezintă ca leziuni mici (2-5 mm), albe, poliploide punctate în tot esofagul (Fig. 1). Numărul și dimensiunea acestora variază între indivizi, dar nu se agravează odată cu vârsta sau înainte de dezvoltarea carcinoamelor. În plus, a fost descrisă leucokeratoza orală, [10, 11]. Deși leziunile orale sunt considerate a fi în mare parte benigne, au fost înregistrate două cazuri de cancer scuamos al orofaringelui (Ellis, observare personală).
Leziuni esofagiene benigne la indivizi din tiroza Liverpool cu familie de cancer esofagian. A leziuni esofagiene la o femeie de 32 de ani folosind imagistica convențională; b leziuni esofagiene la un bărbat în vârstă de 61 de ani folosind imagistica cu bandă îngustă
Un total de 21 din 89 de membri ai familiei Liverpool examinate în 1994 [2] au murit de neoplazie esofagiană și 11 au murit din alte cauze. Riscul de a dezvolta cancer esofagian în familia Liverpool a fost calculat a fi de 95% la vârsta de 65 de ani. Cu toate acestea, în această dimensiune mică a eșantionului, vârsta de prezentare la persoanele cu tiloză nu este semnificativ mai mică decât cea pentru carcinomul cu celule scuamoase esofagiene ( OSCC) în populația generală (Ellis, comunicare personală) și nici metastazele la distanță nu sunt mai mult sau mai puțin răspândite. Nu se cunoaște o creștere a incidenței altor carcinoame comune la acești pacienți.
Simptomele cancerului esofagian pot include disfagie, odinofagie, anorexie și scădere în greutate. Inițial, senzația de obstrucție este doar pentru alimentele solide, cum ar fi pâinea sau carnea, iar mai târziu este și pentru alimentele mai moi. În etapele ulterioare, pacientul are dificultăți la înghițirea chiar și a lichidelor. Pacientul își poate pierde pofta de mâncare sau se poate teme să mănânce (sitofobie) și pierde în greutate. Dacă locul blocajului se află în esofagul superior, pacientul se poate sufoca sau începe să tusească la înghițire din cauza inhalării alimentelor și, ulterior, să dezvolte infecții toracice. Mai puțin frecvent, starea poate apărea din cauza răspândirii în alte părți, cum ar fi plămânii (respirație, tuse), ficatul (icter, umflarea abdominală datorată lichidului, ascita), oasele (durere sau fracturi neașteptate) sau ganglionii limfatici locali (umflături glandulare la nivelul gâtului) ). Cu toate acestea, poate exista o absență a simptomelor, subliniind importanța supravegherii endoscopice la acești pacienți.
Etiologie
Tiloza cu cancer esofagian este moștenită ca trăsătură autosomală dominantă cu penetrare completă. În urma cartografierii legăturilor și a secvențierii direcționate de generația următoare, au fost descrise mutații în sens RHBDF2 situat pe 17q25.1, care codifică o proteină romboidă inactivă, iRhom2 [12], care joacă un rol în eliminarea EGFR. Este probabil că semnalizarea aberantă a EGFR stă la baza înclinației pentru carcinom esofagian [13].
Diagnostic și metode de diagnostic
Diagnosticul de tiloză cu cancer esofagian se face pe baza unui istoric familial pozitiv, a trăsăturilor clinice caracteristice, incluzând hiperkeratoza focală palmară și plantară și leziunile esofagiene și mutațiile în RHBDF2. Biopsiile esofagiene prelevate de la persoanele diagnosticate cu tiloză înainte de apariția cancerului esofagian nu au trăsături distinctive specifice, dar tind să aibă granule de keratohialină proeminente, infiltrat de celule inflamatorii și parakeratoză [14]. Caracteristicile histologice ale pielii afectate includ acantoza, hiperkeratoza și hipergranuloza, dar nu există parakeratoză sau spongioză. Până în prezent, trei mutații de sens asociat bolii în RHBDF2 au fost identificate: c.557 T → C (p.Ile186Thr), c.566C → T (p.Pro189Leu) și c.562 G → A (p.Asp188Asn) [6, 12].
Cancerul esofagian cu celule scuamoase, asociat cu tiloză, se prezintă de obicei la mijlocul până la sfârșitul vieții (de la mijlocul anilor cincizeci încoace) la o vârstă similară cu cea a OSCC sporadică. Diagnosticul se face prin efectuarea unei esofagogastroscopii (examinarea fibreoptică a esofagului și a stomacului) cu biopsii efectuate ale tumorii pentru a stabili diagnosticul histologic și, dacă este posibil, locul din esofag și lungimea tumorii. Cel mai frecvent aspect endoscopic al tumorii este o umflare vizibilă care se extinde într-o măsură variabilă în jurul peretelui esofagian și pe lungimea esofagului. Poate fi plat și asemănător plăcii sau proliferativ, reducând lumenul esofagului. Aceasta este urmată de o scanare CT a pieptului și a abdomenului pentru a determina prezența oricărei răspândiri locale sau distale.
Diagnostic diferentiat
Consiliere genetică
Tiloza cu cancer esofagian este moștenită ca trăsătură autosomală dominantă cu penetrare completă. Până în prezent, trei mutații de tip missense asociate bolii în RHBDF2 au fost identificate: c.557 T → C (p.Ile186Thr), c.566C → T (p.Pro189Leu) și c.562 G → A (p.Asp188Asn) [6, 12] și fac parte din consilierea genetică pentru familia Liverpool.
Management, inclusiv tratament
Obiectivul cheie de management la pacienții cu tiloză cu cancer esofagian este supravegherea pentru depistarea precoce și tratamentul displaziei esofagiene. Din 1975, screeningul membrilor familiei Liverpool a inclus gastroscopie anuală cu biopsie a oricărei leziuni suspecte (Fig. 2) și biopsii pătratice (patru biopsii distanțate în mod egal la orice nivel particular) de esofagul superior, mijlociu și inferior pentru a identifica displazia. . În familia Liverpool, se recomandă începerea supravegherii endoscopiei gastrointestinale superioare (GI) de la începutul anilor douăzeci, deoarece unul dintre membrii familiei a dezvoltat cancer la vârsta respectivă. Pentru a încerca și îmbunătăți sensibilitatea supravegherii esofagiene, au fost încercate alte modalități endoscopice, inclusiv imagistica cu bandă îngustă, dar acest lucru nu a dus la identificarea mai timpurie a leziunilor precanceroase [21]. Cercetări suplimentare sunt în desfășurare utilizând cromoendoscopie (Smart HL, comunicare personală) în timpul căreia o soluție de iod de 20% este pulverizată printr-o canulă pe peretele esofagului (Fig. 3). Zonele de displazie și tumorile reale apar ca zone palide în care vopseaua de iod nu a fost preluată de epiteliul esofagian.
Leziunea esofagiană displazică în tiloză cu cancer esofagian. Zona displazică (săgeată) identificată la un bărbat în vârstă de 57 de ani, membru al tilozei din Liverpool, cu familie de cancer esofagian în timpul screeningului de rutină
- Utilizarea îndulcitorilor cu conținut scăzut de calorii de către adulți Impactul asupra gestionării greutății Journal of Nutrition Oxford
- Diagnosticul și gestionarea chisturilor sinoviale Eficacitatea intervenției chirurgicale față de aspirația chistului -
- Hepatita virală și carcinomul hepatocelular etiologie și management - Oboseală - Revista de
- Factori de risc pentru cancerul uretral, simptome, diagnostic, tratament
- Weston Foods, primul producător de panificație care; s Energy Star Certified - Bakers Journal