Wei-Jei Lee
De la * Departamentul de Chirurgie, Spitalul și Școala de Nursing En-Chu Kong și † Universitatea Națională din Taiwan, Taiwan.
Po-Jui Yu
De la * Departamentul de Chirurgie, Spitalul și Școala de Nursing En-Chu Kong și † Universitatea Națională din Taiwan, Taiwan.
Weu Wang
De la * Departamentul de Chirurgie, Spitalul și Școala de Nursing En-Chu Kong și † Universitatea Națională din Taiwan, Taiwan.
Tai-Chi Chen
De la * Departamentul de Chirurgie, Spitalul și Școala de Nursing En-Chu Kong și † Universitatea Națională din Taiwan, Taiwan.
Po-Li Wei
De la * Departamentul de Chirurgie, Spitalul și Școala de Nursing En-Chu Kong și † Universitatea Națională din Taiwan, Taiwan.
Ming-Te Huang
De la * Departamentul de Chirurgie, Spitalul și Școala de Nursing En-Chu Kong și † Universitatea Națională din Taiwan, Taiwan.
Abstract
Obiective:
Acest studiu prospectiv, randomizat, a comparat siguranța și eficacitatea bypass-ului gastric laparoscopic Roux-en-Y (LRYGBP) și a bypass-ului gastric laparoscopic mini (LMGBP) în tratamentul obezității morbide.
Rezumatul datelor de fundal:
LRYGBP a fost standardul de aur pentru tratamentul obezității morbide. În timp ce LMGBP a fost raportat a fi un tratament simplu și eficient, datele dintr-un studiu randomizat lipsesc.
Metode:
Optzeci de pacienți care îndeplineau criteriile NIH au fost recrutați și randomizați pentru a primi fie LRYGBP (n = 40), fie LMGBP (n = 40). Urmărirea minimă postoperatorie a fost de 2 ani (medie, 31,3 luni). Au fost evaluate datele perioperatorii. Au fost determinate complicațiile tardive, pierderea în greutate în exces, IMC, calitatea vieții și comorbiditățile. Modificările calității vieții au fost evaluate utilizând indicele calității vieții gastrointestinale (GIQLI).
Rezultate:
METODE
Proiectarea studiului și participanții
Studiul a fost realizat în Departamentul de Chirurgie al Spitalului En-Chu-Kong al Universității Naționale din Taiwan din octombrie 2001 până în martie 2002. Aprobarea prealabilă pentru efectuarea studiului a fost obținută de la comitetul de etică al spitalului. Toți pacienții au fost evaluați pentru tratamentul chirurgical al obezității morbide de către o unitate medicală multidisciplinară și integrată, cu ajutorul unui medic generalist, endocrinolog, psihiatru și dietetician. S-a efectuat o evaluare amănunțită a stării generale și a stării mentale a fiecărui pacient, a complicațiilor obezității, a factorilor de risc și a motivațiilor pentru operație. Consimțământul informat scris a fost obținut de la toți pacienții care au fost de acord să participe la proces.
Criteriile de includere au fost: un istoric de obezitate cu o durată> de 5 ani; IMC> 40 kg/m 2 sau IMC> 35 kg/m 2 cu comorbidități; încercări de pierdere în greutate documentate în trecut; și o bună motivație pentru operație. 3 Vârsta a fost limitată la pacienții cu vârsta cuprinsă între 18 și 59 de ani. Criteriile de excludere au fost intervenții chirurgicale anterioare pentru obezitate, intervenții chirurgicale gastrice anterioare, hernie ventrală abdominală mare, sarcină, boli psihiatrice sau IMC> 60 kg/m 2. După obținerea consimțământului informat, pacienții au fost repartizați aleatoriu la LRYGBP (n = 40) sau LMGBP (n = 40) prin utilizarea plicurilor sigilate.
Intervenții
Bypass gastric laparoscopic Roux-en-Y
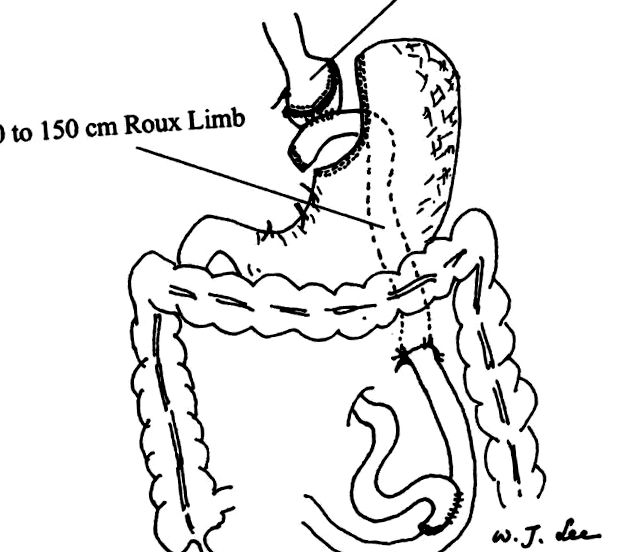
FIGURA 1. Vedere a bypass-ului gastric Roux-en-Y laparoscopic retrocolic, retrogastric completat. Punga gastrică este estimată la 20 ml volum. Membrul Roux are o lungime de 100 până la 150 cm și este retrocolic și retrogastric în poziție. Defectul mezenterului este închis cu suturi întrerupte.
Bypass laparoscopic mini-gastric
Tehnica utilizată pentru LMGBP a fost o tehnică cu 5 porturi similară cu cea descrisă de Rutledge. 13 Un tub gastric lung a fost creat folosind un capsator EndoGIA (Tyco, United States Surgical Corporation) la aproximativ 1,5 cm la stânga curburii mai mici de la antr la unghiul lui His. O gastroenterostomie prin buclă a fost creată cu intestinul subțire la aproximativ 200 cm distal de ligamentul Trietz cu un capsator Endo-GIA. Gastroenterostomia a fost apoi închisă cu sutură continuă (Fig. 2). Un dren de hemovac a fost lăsat în sacul mai mic înainte de închiderea plăgii.
FIGURA 2. Vedere a bypass-ului gastric laparoscopic completat. Tubul gastric îngust aproximativ diametrul esofagului (aproximativ 1,5 cm lățime) este creat paralel cu curbura mai mică și până la unghiul lui His. Endoscopia intraoperatorie este utilizată ca stent în timpul divizării stomacului și ajută la anastomoză. Gastroenterostomia antecolică se creează la nivelul intestinului subțire la 200 cm distal de ligamentul Trietz.
Îngrijirea postoperatorie
Toți pacienții au primit îngrijire pe o cale clinică standard. Tubul nazogastric a fost îndepărtat în prima zi postoperatorie în ambele grupuri, iar pacienții au fost încurajați să ambuleze de îndată ce s-au simțit confortabil. Hrănirea orală a fost permisă începând cu a treia zi postoperatorie, cu condiția ca pacientul să aibă pasaj de flatus și un studiu de contrast gastrografin normal. Pacienții au fost externați în a patra zi postoperatorie dacă s-au simțit capabili să se întoarcă acasă, iar drenurile hemovac au fost îndepărtate la ambulatoriu după a opta zi postoperatorie. Postoperator, pacienții au fost urmăriți de echipa multidisciplinară menționată anterior, iar vizitele la ambulatori au fost programate o dată pe lună pentru primele 3 luni postoperatorii și la fiecare 3 luni după aceea. Pacienții au fost sfătuiți să ia zilnic o tabletă multivitaminică ca supliment. Suplimentul de fier, injecția cu vitamina B12 și transfuzia de sânge au fost administrate numai la pacienții simptomatici. Examenul de radiologie sau endoscopie a fost programat dacă este indicat clinic.
O complicație a fost definită ca apariția unui eveniment medical neașteptat care a făcut necesară plecarea de la calea clinică. O morbiditate operatorie sau o complicație timpurie a fost definită ca o complicație care a apărut în termen de 30 de zile postoperator. O complicație majoră a fost definită ca o complicație care a necesitat management intervențional și spitalizare pentru mai mult de 14 zile. Complicațiile legate de operație care au avut loc mai mult de 30 de zile postoperator și au necesitat readmisia au fost definite ca complicații tardive.
Măsuri de bază și perioperatorii
Datele demografice și de laborator au fost colectate la evaluarea preoperatorie. Sindromul metabolic a fost definit în conformitate cu cel de-al treilea raport al grupului de experți al Programului Național de Educație pentru Colesterol, privind detectarea, evaluarea și tratamentul colesterolului ridicat din sânge la adulți (Panoul de tratament al adulților III, ATPIII). 15 Pe scurt, sindromul metabolic a fost definit ca având 3 sau mai multe dintre următoarele anomalii: circumferința taliei> 102 cm la bărbați și 88 cm la femei; nivel trigliceridic seric de ≥150 mg/dL; colesterol lipoproteic de înaltă densitate (HDL-C) nivel 16 GIQLI este un instrument bine validat pentru a evalua calitatea vieții specifice la pacienții cu diferite boli gastro-intestinale. 17-20 Chestionarul măsoară următoarele 4 domenii: simptome gastrointestinale (19 întrebări), funcție fizică (7 întrebări), funcție socială (5 întrebări) și funcție emoțională (5 întrebări). Răspunsul la fiecare întrebare este notat de la 0 la 4 (0 fiind cea mai proastă și 4 cea mai bună opțiune). Scorul maxim este de 144.
Analize statistice
TABELUL 1. Caracteristici de bază ale grupurilor LRYGBP și LMGBP
Operațiune
LMGBP a fost finalizat cu succes la 100% dintre pacienți. Un pacient din grupul LRYGBP a necesitat conversia în chirurgie deschisă din cauza dificultății tehnicii datorită hipertrofiei lobului hepatic stâng. Acest lucru a dus la o rată globală de finalizare cu succes de 97,5% pentru LRYGBP (Tabelul 2). Durata medie a intervenției chirurgicale a fost mai mare pentru LRYGBP decât pentru LMGBP (205 față de 148 minute; P Tabelul 3). Rata de rezoluție a sindromului metabolic definit de ATPIII a fost de 100% în ambele grupuri. Complicațiile tardive au apărut la 3 pacienți (7,5%) din fiecare grup. În grupul LRYGBP, sângerarea ulcerului s-a dezvoltat la 1 pacient, ileus la 1 pacient și piotorax la 1 pacient. În grupul LMGBP, sângerarea ulcerată s-a dezvoltat la 2 pacienți și ileus la 1 pacient. Toți pacienții cu complicații tardive au răspuns la tratament medical și niciunul nu a necesitat intervenție chirurgicală.
TABELUL 3. Pierderea în greutate și rezultatele clinice
FIGURA 3. Studiu gastrointestinal superior imediat după LRYGBP (A) și 2 ani mai târziu (B). S-a observat o adaptare de marcă a membrului R-Y care a dus la pierderea inadecvată în greutate la acest pacient.
Evaluarea calității vieții
Scorurile preoperatorii GIQLI au fost similare în cele 2 grupuri. Scorul mediu GIQLI la 1 an după operație a fost semnificativ mai mare decât scorul preoperator la ambele grupuri. Subtotaluri semnificativ mai mari au fost găsite în ambele grupuri în domeniile vieții generale, inclusiv funcția fizică, socială și emoțională (Tabelul 4). Pentru simptomele gastrointestinale specifice, a existat un scor general ușor scăzut după operație la ambele grupuri. LRYGBP sau LMGBP sau by-pass gastric efectuate prin alte proceduri pot provoca unele simptome gastro-intestinale specifice. În acest studiu, ambele grupuri au avut flatulență și zgomote abdominale, dar acești pacienți au raportat, de asemenea, o plăcere mai mare a mâncării și ameliorarea simptomelor de insuficiență acidă (Tabelul 5). Nu a existat nicio diferență semnificativă în simptomele gastro-intestinale înainte sau după procedură în cele 2 grupuri.
TABELUL 4. Scoruri generale și individuale ale articolelor ale indicelui calității vieții gastrointestinale (GIQLI) preoperator și postoperator pentru laparoscopic Roux-en-Y (LRYGBP) și Mini-Gastric Bypass (LMGBP)
TABELUL 5. Scoruri pentru elementele indicelui calității vieții gastrointestinale (GIQLI) la 1 an postoperator
DISCUŢIE
În prezent, bypassul gastric VBG și Roux-en-Y sunt singurele 2 operații bariatrice aprobate de NIH3, deși a fost raportat un număr tot mai mare de operații de bandare gastrică reglabile. Deoarece s-a demonstrat că bypass-ul gastric are ca rezultat o reducere mai bună a greutății decât VBG în mai multe studii randomizate, RYGBP a fost considerat standardul de aur al operațiilor bariatrice în Statele Unite. 22-25 Conform unui sondaj din 1999, RYGBP a fost efectuat în 70% din procedurile bariatrice. Cu toate acestea, LRYGBP a obținut rapid acceptarea ca procedură bariatrică preferată recent. Deși complicațiile perioperatorii par să scadă odată cu experiența, incidența complicațiilor cu această operație solicitantă din punct de vedere tehnic rămâne ridicată. Rata de conversie raportată a LRYGBP a variat de la 0,8% la 11,8%, rata complicațiilor majore de la 3,3% la 15%, iar rata tardivă a complicațiilor de la 2,2% la 27%. 7-11 Scurgerea este cea mai frecventă complicație și a variat de la 1,5% la 5,8%. Rata de conversie a LRYGBP în acest studiu a fost de 2,5%, iar rata complicațiilor majore a fost de 5%, ceea ce este compatibil cu rezultatele studiilor anterioare. 22-25
În acest studiu, ambele grupuri au fost tratate postoperator într-o cale clinică standard. În timp ce chirurgii știau brațul în care a fost înrolat pacientul, toate îngrijirile postoperatorii au fost standardizate, iar pacienții au fost externați pe baza acelorași criterii. Acest lucru ar fi putut ajuta la limitarea oricărei diferențe de potențial în timpul descărcării, care ar fi putut apărea din cauza prejudecății din partea chirurgilor care participă la studiu. În acest studiu, pacienții cu un IMC peste 60 de ani au fost excluși din cauza dificultăților tehnice potențiale. Unele studii au raportat o rată de complicații mai mare pentru acei pacienți cu un IMC peste 60 de ani care au suferit LRYGBP. 7-11.27 Deoarece obiectivul principal al studiului acestui studiu a fost să compare LRYGBP și LMGBP, am exclus pacienții cu IMC peste 60 de ani pentru a evita posibilul pericol și factorul de confuzie din dificultatea tehnicii atunci când se tratează pacienți extrem de obezi.
Un alt posibil efect advers al LMGBP este dezvoltarea ulcerului marginal. În acest studiu, incidența ulcerului marginal a fost de 5% în grupul LMGBP și de 3% în grupul LRYGBP. Ulcerul marginal este de obicei tranzitoriu și bine controlat prin tratamentul cu inhibitori ai pompei de protoni. Nu au fost detectate simptome specifice legate de ulcer în rezultatele GIQLI ale acestui studiu. Pentru a evita dezvoltarea ulcerului marginal, este obligatoriu să mențineți tubul gastric îngust în timpul performanței LMGBP. Dezvoltarea ulcerului marginal este de obicei legată de volumul tubului gastric și de utilizarea medicamentelor ulcerogene.
CONCLUZIE
Acest studiu a demonstrat că atât LRYGBP, cât și LMGBP sunt tratamente eficiente pentru obezitatea morbidă. Ambele proceduri pot rezolva în mod semnificativ complicațiile metabolice legate de obezitate și pot crește calitatea vieții pentru pacienții cu obezitate morbidă. LMGBP s-a dovedit a fi o procedură mai simplă și mai sigură decât LRYGBP cu o eficacitate similară la urmărirea de 1 și 2 ani. LMGBP este astfel un tratament alternativ acceptabil la LRYGBP standard pentru pacienții cu obezitate morbidă.
- Bypass laparoscopic mini-gastric (OAGB) - Georgia SurgiCare
- Clinica KCM Chirurgie cosmetică și obezitate în Polonia Tratamentul în străinătate
- Nanomedicina pentru tratamentul obezității - PubMed
- Reparare laparoscopică Roun-en-Y gastrică și hernie paraesofagiană cu armare posterioară
- Tratamentul limfedemului cetogen