Tenesmus apare la jumătate dintre pacienți și este întotdeauna asociat cu afectarea rectosigmoidă.
Termeni asociați:
- Dizenterie
- Cancer colorectal ereditar fără polipoză
- Proctitis
- Sângerare rectală
- Mutaţie
- Diaree
- Mucus
- Durere abdominală
- Colita
Descărcați în format PDF
Despre această pagină
Sindroame clinice și caracteristici cardinale ale bolilor infecțioase: abordarea diagnosticului și gestionarea inițială
Descărcarea anală/Proctita/Proctocolita/Sindromul enteritei
Descărcarea anorectală și durerea asociate cu tenesme cu sau fără sângerări anorectale este un sindrom ITS care apare atât la bărbați tineri, cât și la femei. Infecțiile fără antecedente de sex anal pot apărea la femei, dar nu la bărbați. 7 Proctita este în primul rând un rezultat al actului sexual receptiv și este cel mai frecvent asociată cu N. gonorrhoeae, C. trachomatis (incluzând serovarii limfogranulom venereum (LGV)), Treponema pallidum și HSV. 7.17 Infecțiile asimptomatice sunt frecvente, deși prevalența exactă nu este cunoscută, deoarece nu au fost efectuate studii de screening bazate pe populație.
Proctocolita se manifestă similar cu proctita, cu simptome suplimentare de durere abdominală, diaree și balonare. Aceste infecții au fost dobândite din actul sexual receptiv și cauzate de speciile Shigella, Campylobacter, Salmonella, Entamoeba histolytica și C. trachomatis (inclusiv serovarii asociați cu LGV). La persoanele imunocompromise infectate cu HIV, aceste organisme împreună cu CMV trebuie considerate ca posibile infecții oportuniste. 7 Spre deosebire de proctită, proctocolita și enterita dobândite sexual pot rezulta și din contactul anal-oral și sunt cel mai frecvent asociate cu Giardia lamblia. În plus, enterita cu transmitere sexuală poate fi cauzată de infecția cu HIV sau poate apărea ca infecție oportunistă cu HIV. 7
Condiții proctologice
Proctitis
Simptome: dureri rectale, tenesme, scurgeri rectale, sânge în scaun.
Semne: WBC-uri în număr mare observate pe preparatele umede, Gram sau pata lui Wright. Efectuați un examen anoscopic pentru inflamație, descărcare mucopurulentă, friabilitate mucoasă, sângerare și ulcerație. Ulcerarea severă și sângerarea sugerează serotipul clamidial LGV.
Agenți cauzali: Chlamydia (imunotipuri genitale și LGV), drojdie, bacterii (de exemplu, Neisseria gonorrhoeae), paraziți, traume, lectine, fibre excesive în dietă, radiații externe, sifilis, Trichomonas, boala Crohn. Există risc mai mare de proctită ulcerativă la fumători și la persoanele care au suferit apendicectomie.
Tratament: bazat pe cauză. Dacă este cauzat de radiații cu fascicul extern pentru cancerul de colon sau implanturile de semințe de radiu pentru cancerul de prostată, începeți terapia înainte de tratament și continuați în timpul și timp de câteva săptămâni după încetarea tratamentului. Proctita de radiație beneficiază de antioxidanți. Nu apar efecte negative asupra radiațiilor atunci când sunt combinate cu antioxidanți. Puterea concomitentă homeopatică cu radium bromatum 200C înainte și după radioterapie scade arderea pielii. Alte homeopate: raze X, sol, cadmiu metalic. Supozitoarele rectale demulente calmează mucoasa rectală inflamată și scad durerea.
Proctita secundară bolii inflamatorii intestinale: tratați boala subiacentă cu dietă, fibre, plante medicinale, ulei de mentă acoperit cu enter. Acizii grași cu lanț scurt administrat rectal ameliorează simptomele proctocolitei.
Agenți infecțioși: bacterii, chlamydiae, drojdii, ciuperci, trichomonas și paraziți. Tratament: injectarea de ozon; supozitoare pe bază de plante; homeopati; clisma de retenție constând din Hydrastis, Usnea, Echinacea, șarpe, dacă agentul trichomonas este; Althaea într-o bază de 0,9% clorură de sodiu (NaCI) este eficientă. Aplicați această combinație local în timpul examinării inițiale pentru a începe tratamentul. Vitaminele C și E facilitează vindecarea.
Continuați tratamentul timp de 10 până la 14 zile înainte de reexaminare și evaluare. În bolile ulcerative, tratamentul poate fi mai lung pentru vindecarea completă.
Infecții enterice Escherichia Coli
Theodore S. Steiner, Richard L. Guerrant, în Goldman's Cecil Medicine (Ediția a douăzeci și patra), 2012
Diagnostic
Cu excepția EHEC (care ar trebui căutat prin testul imunosorbent legat de enzime sau alte teste pentru SLT și creșterea EHEC O157: H7 negativ la sorbitol la toți pacienții cu diaree sângeroasă), diagnosticul etiologic definitiv al diareei E. coli necesită documentarea o trăsătură specifică de virulență - cum ar fi enterotoxina, invazivitatea, enteroadherența - sau serotipul, care necesită teste imunologice specializate, cultură de țesuturi, bioanaliză animală sau sonde genetice care sunt de obicei disponibile numai în laboratoare de cercetare și de referință. În afară de EHEC, astfel de teste sunt rareori rentabile sau sunt indicate clinic, cu excepția cazurilor de focar sau de cercetare. Din fericire, un diagnostic probabil poate fi adesea suspectat de mediul clinic și epidemiologic.
În cazul EHEC, sigmoidoscopia, care este rar indicată, dezvăluie, în general, doar mucoasa moderat hiperemică, iar clisma bariu poate prezenta un model de amprentă a edemului submucosal în colonul ascendent și transvers. Unii pacienți au ulcerații superficiale cu infiltrare ușoară de neutrofile în submucoasa edematoasă. Aceste modificări nu sunt patognomonice.
Diagnostic diferentiat
Trebuie luate în considerare numeroase alte cauze ale diareei, în funcție de circumstanțele clinice (Capitolele 142 și 291 Capitolul 142 Capitolul 291). De exemplu, diareea neinflamatoare autolimitată în zonele tropicale, în curs de dezvoltare, se datorează cel mai probabil ETEC, rotavirusurilor (copii mici) sau norovirusurilor (copii mai mari și adulți) (Capitolul 388). Diareea neinflamatoare la copiii mai mari sau la adulții mai tineri în lunile de iarnă în zonele temperate este mai probabil să fie cauzată de norovirusuri. Infecțiile cu Vibrio (capitolul 310) sunt frecvente în zonele endemice pentru holera sau în orice zonă de coastă unde pot fi consumate fructe de mare gătite necorespunzător. Dacă diareea neinflamatorie persistă, în special cu pierderea în greutate, alte posibilități includ Giardia lamblia (capitolul 359), Cryptosporidium (capitolul 358), Cyclospora (capitolul 361) și infecția microsporidială (capitolul 361). În focarele de intoxicație alimentară, ar trebui luate în considerare Staphylococcus aureus (capitolul 296), Clostridium perfringens (capitolul 304) și Bacillus cereus.
Colita inflamatorie cu febră mare și tenesme, precum și leucocite, mucus și sânge în scaun, se poate datora EIEC, dar ar trebui să determine o cultură a scaunului pentru agenți patogeni invazivi mai comuni, cum ar fi Campylobacter jejuni (capitolul 311), Shigella 317, Salmonella (capitolul 316), Yersinia enterocolitica (capitolul 320) sau Vibrio noncholera (capitolul 310). Orice pacient cu antecedente de utilizare recentă a antibioticelor, de intervenții chirurgicale gastro-intestinale sau de naștere trebuie examinat pentru Clostridium difficile toxigen (capitolul 304). EHEC trebuie luată în considerare în orice caz de diaree sângeroasă, în special în absența febrei; multe laboratoare depistează acum în mod obișnuit acest agent patogen în toate culturile de scaune și majoritatea vor examina orice probe sângeroase.
Tratament
Ca și în cazul tuturor bolilor diareice, tratamentul primar este înlocuirea și întreținerea apei și a electroliților, de obicei cu o soluție simplă de rehidratare orală care utilizează absorbția intactă, cuplată cu sodiu a glucozei sau a aminoacizilor (sau ambele) pentru a înlocui pierderile de lichid. Soluția de rehidratare orală trebuie administrată ad libitum cu apă gratuită, iar la sugarii alăptați, alăptarea continuă și alimentarea timpurie pot compensa pierderile nutriționale. Suplimentarea cu zinc este recomandată și pentru diaree la sugarii din zonele în curs de dezvoltare.
Deoarece majoritatea diareei cu E. coli este auto-limitată, rolul agenților antimicrobieni este dezbătut și rămâne de o importanță secundară rehidratării. În zonele în care ETEC rămâne sensibilă, inițierea timpurie a sulfametoxazol-trimetoprimului, tetraciclinei, azitromicinei, rifaximinului sau a unui antibiotic chinolon poate reduce o boală de 3 până la 5 zile la o boală de 1 până la 2 zile dacă agentul începe cu primul scaun liber la călători în zone endemice, tropicale. Utilizarea agenților antimotilitate trebuie temperată de riscul potențial adăugat de agravare sau prelungire a diareei inflamatorii și creșterea riscului de HUS (capitolul 175) cu infecții cu EHEC și lipsa lor de eficacitate în reducerea pierderilor de lichide, chiar dacă crampele abdominale și diareea evidentă pot să fie redus temporar. Subsalicilatul de bismut poate reduce simptomele diareei călătorului, dar trebuie utilizat cu precauție pentru a evita dozele toxice de salicilat.
Boli gastrointestinale
Proctitis
Infecții parazitare
Caracteristici clinice.
Amebiaza intestinală este asociată cu dureri abdominale, tenesme (dorință constantă de a defeca) și diaree, care poate fi sângeroasă, mucoidă sau apoasă. Febra poate fi prezentă, dar nu este tipică, iar debutul simptomelor poate fi treptat la pacienții care prezintă câteva săptămâni de simptome. Cursul amebiazei intestinale poate fi fulminant, cu ileus și perforație intestinală.
Cel mai frecvent sit pentru amebiază extraintestinală este ficatul (eFig. 39-6); o proporție mai mică de cazuri afectează plămânii. Abcesele cerebrale amebice sunt rareori observate. Pacientul tipic cu un abces hepatic amebic este un bărbat adult care a dobândit infecția într-o zonă endemică și prezintă febră și durere în cadranul superior drept fără simptome intestinale. Deși colita amebică afectează copiii și adulții de ambele sexe, abcesele hepatice amebice sunt de aproximativ 10 ori mai frecvente la bărbați decât la femei; motivul acestei diferențe de sex este necunoscut, dar nu se datorează diferențelor în ratele de infecție. 85 Modele de șoarece de amebiază demonstrează, de asemenea, diferențe în răspunsul imun al gazdei între femei și bărbați. 86 Mulți pacienți care prezintă amebiază extraintestinală nu au chisturi sau trofozoizi în scaun. Un abces amebic anterior sau amebiază nu conferă imunitate la recurență.
Evenimente adverse induse de radioterapie
Ulrike Hoeller, în Oncology Supportive, 2011
Simptome și management
Simptomele proctitei acute includ urgență, tenesm, vânt, durere anorectală, sângerare și mișcări intestinale libere.
Principalele simptome ale proctopatiei întârziate includ urgența, tenesmul și incontinența fecală, cauzată în principal de fibroza sfincterului și sângerarea din cauza telangiectazelor și/sau a mucoasei rectale friabile. Simptomele ating vârful la 18 până la 24 de luni după tratament. Este foarte important să discutați simptomele în detaliu cu pacientul. Plângerea intestinelor libere poate însemna diaree, o modificare minoră a obiceiurilor intestinale, defecații frecvente sau tenesme. Dintre toate simptomele gastro-intestinale, urgența provoacă cea mai mare suferință, dar este cel mai dificil simptom de discutat pentru pacienți. 62 În caz de sângerare, colposcopia completă trebuie efectuată întotdeauna pentru a exclude alte surse (de exemplu, tumori). La 25% până la 60% dintre pacienți, sângerarea nu este indusă de radioterapie. Sângerarea indusă de proctită dispare spontan la până la jumătate dintre pacienți. 63
Terapia pentru proctita acută este de actualitate. Urgența și iritația anorectală sunt ameliorate de lidocaină topică 1%, spumă de steroizi și butirat. Tenesmusul și intestinele libere sunt reduse de loperamidă. Butiratul acționează ca un antiinflamator și a fost eficient într-un studiu mic. 64 Proctita acută provoacă rareori sângerări severe; de obicei tratamentul nu este necesar.
Spre deosebire de proctita acută, clisma sucralfat (2 g la 30 până la 50 ml) reduce proctopatia și este superioară 5-ASA și steroizilor. 65 Sucralfatul formează un complex cu proteine mucoase, se leagă de factorul de creștere epidermic, stimulează angiogeneza și protejează mucoasa. Acizii grași scurți, clisma butirat și metronidazolul per os au avut efect. Cu toate acestea, studiile au fost mici și doar parțial dublu-orb controlate. 66 Este important să se utilizeze o singură intervenție la un moment dat și să se mențină medicamentul timp de cel puțin 3 până la 6 luni. Sângerarea nu necesită intervenție decât dacă provoacă anemie sau afectează calitatea vieții. Sursele de sângerare bine definite pot fi tratate cu laser, coagulare cu plasmă de argon sau formalină. Cu toate acestea, toate intervențiile prezintă un risc. Într-un studiu recent încrucișat controlat cu placebo, oxigenoterapia hiperbară a îmbunătățit răspunsurile de vindecare și simptomele proctopatiei refractare la terapie. 67 Incontinența este dificil de tratat. Medicamentele antidiareice (loperamida), agenții de umplere a scaunului (de exemplu, sterculia), exercițiile de toaletă, biofeedback-ul, dispozitivele mecanice (de exemplu, tampoanele anale) și gelul cu fenilefrină sunt utile.
Toxicologie gastro-intestinală
10.07.4.4.1 Prolaps rectal
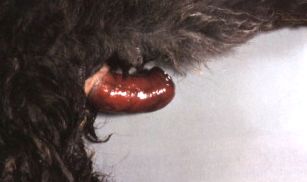
Prolapsul mucoasei rectale poate apărea la orice specie cu episoade prelungite de tenesme (tensionare), care însoțește de obicei colita. La porci, ingestia de micotoxină estrogenică zearalenonă, care este produsă de ciuperca Fusarium, poate duce la prolaps rectal secundar umflăturii vulvare și prolapsului. Această leziune poate apărea și la alte specii expuse pășunilor estrogenice. Gros, rectul prolapsat este edematos și congestionat, cu necroză și ulcerație a mucoasei expuse datorită interferenței cu fluxul sanguin venos din țesuturile afectate, ceea ce duce la necroză ischemică ( Figura 18 ). Acest țesut poate fi îndepărtat sau îndepărtat chirurgical, cu strictură rectală ca posibilă sechelă.
Figura 18. Prolapsul rectal la o pisică cauzat de tenesme (tensionare). Reprodus din McGavin, M. D.; Zachary, J. F. Baza patologică a bolilor veterinare, ediția a IV-a; Mosby Elsevier: Philadelphia, PA, 2007.
Intervenții dietetice și boli inflamatorii intestinale
1.1 Manifestări clinice și complicații ale bolii inflamatorii intestinale
Simptomele majore ale UC sunt diareea, sângele brut în scaun, tenesmul și durerea abdominală crampoasă. Manifestările clinice ale CD sunt influențate de localizarea bolii, care include următoarele: în ileocolită: loc de inflamație în ileonul terminal, durere și diaree, o masă palpabilă, febră și leucocitoză, durere postprandială, spasm intestinal; în jejunoileită: loc de inflamație în jejun, malabsorbție și steatoree și diaree; și în colită: loc de inflamație în colon, febră, stare generală de rău, diaree și dureri abdominale crampe.
Mai mult, greața, vărsăturile, durerea epigastrică și pierderea în greutate sunt alte simptome și semne ale IBD. Complicațiile IBD includ obstrucția și perforația intestinală, hemoragia masivă, malabsorbția, fistulele, abcesele severe ale bolii perianale și megacolonul și ruptura intestinului. Complicațiile apar mai frecvent în CD; cu toate acestea, megacolonul se întâmplă de obicei în UC. În medie, 30% dintre pacienții cu IBD experimentează una dintre manifestările bolii extraintestinale care include dermatită, tulburări reumatologice, complicații oculare, complicații hepatobiliare, osteopenie și osteoporoză și risc crescut de tromboză. 7.8
Boli gastrointestinale
Beverly L. Harger,. Richard Arkless, în Clinical Imaging (Ediția a treia), 2014
Comentarii clinice
Boala necomplicată, fără simptome, cu excepția poate a dimensiunilor scaunelor cronice mici sau a tenesmului, reprezintă mai mult de două treimi din cazurile de diverticuloză. 38 Unele dintre plângerile nespecifice raportate sunt constipația cronică, durerea abdominală sau obiceiurile fluctuante ale intestinului. Inflamația (diverticulita) și hemoragia sunt cele mai frecvente două complicații ale durerii în boala diverticulară a colonului. 38 Pacienții cu diverticulită prezintă febră, sensibilitate în cadranul inferior stâng și poate fi prezentă o masă abdominală. 35 Sângerările rectale pot apărea intermitent sau pot continua câteva zile. Această sângerare este de obicei cauzată de diverticulita colonului drept, fără simptome de diverticulită. Un cancer de colon sau o malformație vasculară poate avea rezultate similare. În mod caracteristic, sângerarea rectală asociată cu diverticulita colonului drept are un debut brusc, este nedureroasă, este adesea severă și poate necesita intervenție chirurgicală.
Concepte cheie
Diverticulele sunt mai numeroase spre capătul distal al colonului.
Acestea sunt cele mai frecvente la persoanele cu o dietă săracă în fibre.
Febra, durerea în cadranul inferior stâng, sensibilitatea și masa abdominală sunt caracteristici ale diverticulitei acute.
Sângerarea rectală de la diverticulii din partea dreaptă poate apărea brusc și poate fi suficient de severă pentru a necesita intervenție chirurgicală.
- Gravitatea specifică pentru urină - o prezentare generală Subiecte ScienceDirect
- Tanin - o prezentare generală a subiectelor ScienceDirect
- Tiocianatul - o prezentare generală Subiecte ScienceDirect
- Inflamarea tractului urinar - o prezentare generală Subiecte ScienceDirect
- Pareza cordului vocal - o prezentare generală Subiecte ScienceDirect