Friedemann Erchinger
1 Departamentul de Medicină, Spitalul Voss, Spitalul Universitar Haukeland, Voss, Norvegia
2 Institutul de Medicină Clinică, Universitatea din Bergen, Bergen, Norvegia
Trond Engjom
2 Institutul de Medicină Clinică, Universitatea din Bergen, Bergen, Norvegia
3 Departamentul de Medicină, Spitalul Universitar Haukeland, Bergen, Norvegia
Palwasha Jurmy
4 întreprinderi de farmacii spitalicești, autoritatea regională de sănătate din sud-estul Norvegiei, Oslo, Norvegia
Erling Tjora
5 Departamentul de Pediatrie, Spitalul Universitar Haukeland, Bergen, Norvegia
6 Departamentul de Științe Clinice, Universitatea din Bergen, Bergen, Norvegia
Odd Helge Gilja
2 Institutul de Medicină Clinică, Universitatea din Bergen, Bergen, Norvegia
7 Centrul Național de Ultrasunete în Gastroenterologie, Spitalul Universitar Haukeland, Bergen, Norvegia
Georg Dimcevski
2 Institutul de Medicină Clinică, Universitatea din Bergen, Bergen, Norvegia
3 Departamentul de Medicină, Spitalul Universitar Haukeland, Bergen, Norvegia
Conceptualizare: FE PJ GD.
Arhivarea datelor: FE PJ.
Analiza formală: FE TE PJ ET OHG GD.
Investigație: FE PJ.
Administrarea proiectului: FE GD.
Resurse: OHG GD.
Supraveghere: FE TE ET OHG GD.
Vizualizare: FE PJ.
Scriere - schiță originală: FE TE PJ ET OHG GD.
Scriere - recenzie și editare: FE TE PJ ET OHG GD.
Date asociate
Datele nu pot fi puse la dispoziția publicului din cauza restricțiilor legale. Datele conțin informații restricționate despre pacienți. Datele relevante pot fi comunicate la cerere prin IRB local: Comitetul etic regional, vestul Norvegiei. http://www.helseforskning.etikkom.no/. Pentru întrebări legate de date vă rugăm să trimiteți un e-mail la următoarea adresă: on.biu@tsev-ker.
Abstract
Obiectiv
Determinarea cantitativă a grăsimilor fecale este încă standardul de aur pentru măsurarea malabsorbției. Am evaluat importanța consumului standardizat de alimente înainte și sub colectarea fecalelor.
Material si metode
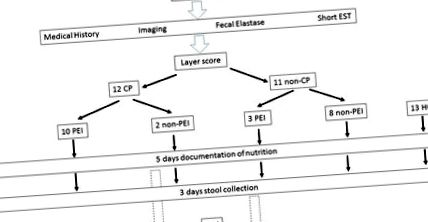
Într-un proiect, evaluând pacienții cu suspiciune de pancreatită cronică (CP) și voluntari sănătoși (HC), scaunele au fost colectate timp de 72 de ore cuplate pentru a înregistra aportul nutrițional pe parcursul a cinci zile consecutive. Grupurile de pacienți au fost create printr-un scor Layer modificat, care include constatările imagistice, parametrii clinici și testarea funcției pancreasului.
Rezultate
EST scurt = Test secretin endoscopic scurt. Scorul Layer se bazează pe imagistică, testarea funcției pancreasului și istoricul clinic. Similar cu scorul Mayo diferențiază între CP (pancreatită cronică) și non-CP (= rezultatul scorului nu este sugestiv pentru pancreatita cronică). PEI = insuficiență exocrină pancreatică. Am definit standardul auriu pentru PEI, deoarece concentrația de bicarbonat de 80 mmol/l nu este sugestivă pentru insuficiența exocrină pancreatică (non-PEI). HC = controale sănătoase.
Aprobarea eticii și consimțământul de participare
Protocolul a fost aprobat de Comitetul regional pentru etică în cercetarea medicală și de sănătate, Norvegia de Vest (on.mokkite.gninksrofesleh@tsop; număr de aprobare: REK: 3.2008.2516), iar studiul a fost realizat în conformitate cu Declarația de la Helsinki. Toți subiecții au semnat un consimțământ informat. Acest studiu face parte dintr-un proiect înregistrat în clinictrials.gov (identificator:> NCT01059669).
Standardul de diagnostic pentru pancreatita cronică
masa 2
| Energie (Kcal/d) | 1800-2200 | 1835 (1396–2583) | 1832 (1462–2358) | 1876 (1479–2363) |
| Grăsime (g/zi) | 50-86 | 65 (49-84) | 68 (49-89) | 80 (54-102) |
| Proteine (g/d) | 50-110 | 72 (59-79) | 76 (65-146) | 86 (78-106) |
| Carbohidrați (g/zi) | 225–330 | 161 (152-354) | 195 (137-270) | 187 (137-254) |
| Fibra (g/zi) | 25–35 | 20 (13-26) | 22 (16-40) | 21 (16-27) |
| Zinc (mg/zi) | 7-9 | 8 (8-9) | 11 (8-17) | 12 (8-17) |
| Calciu (mg/zi) | 800 | 586 (391–696) | 797 (470-1091) | 725 (501–1242) |
| Vitamina D (μg/d) | 7.5 | 5 (2-10) | 3 (2-7) | 5 (2-10) |
Median și Interquartile Gama de substanțe nutritive pe zi, comparativ cu intervalul recomandat de ingestie; Recomandări din partea autorităților norvegiene din domeniul sănătății. CP = grup de pancreatită cronică; non CP = grup de pacienți cu pancreatită necronică; HC = controale sănătoase
Corelarea grăsimilor fecale și a coeficientului de absorbție a grăsimilor
Toate subiectele studiate.
Ca rezultat al testării directe a pancreasului, bicarbonatul din sucul duodenal după stimularea secretinei a fost ales ca standard. Nu există nicio diferență semnificativă în zona sub curbă (ASC) între f-Elastază și grăsime fecală (CI -0,15 până la 0,25); f-Elastază și CFA (CI -0,19 până la 0,25); grăsime fecală și CFA (-0.11 până la 0.08) curbă ROC = curba caracteristică de funcționare a receptorului; AUC = Zona sub curbă; CI = interval de încredere.
Tabelul 3
| Elastaza fecală | 0,46 | 0,19 la 0,75 | 0,91 | 0,72 - 0,99 | 0,7 | 0,8 |
| Grăsime fecală | 0,62 | 0,32 - 0,86 | 0,65 | 0,43 - 0,84 | 0,5 | 0,8 |
| CFA | 0,62 | 0,32 - 0,86 | 0,78 | 0,56 până la 0,93 | 0,6 | 0,8 |
CI = interval de încredere, PPV = valoare predictivă pozitivă, VAN = valoare predictivă negativă.
Parametrii grăsimii fecale legate de diagnosticul CP
Așa cum este exprimat în Fig 5, grăsimea mediană fecală a fost mai mare în CP decât în non-CP/HC (p = 0,039/p = 0,047). În mod similar, în Fig 6 coeficienții medii de absorbție a grăsimilor au fost mai mici în CP decât în non-CP/HC (p = 0,029/p = 0,007). Nu am găsit nicio diferență între grupul HC și grupul non-CP în niciunul dintre parametri.
Tăiați după definiție în literatură 7 grame pe zi (linie punctată). Diferență semnificativă între HC/CP și non-CP/CP. Pacienții cu CP au un aport zilnic de grăsime patologic.
Limita acceptată în general este de 90% (linie punctată). Rezultatele reciproce ca în „A” nu indică informații suplimentare despre absorbția grăsimilor. Pacienții cu CP au o absorbție semnificativ mai mică a grăsimilor decât martorii sănătoși și pacienții care nu sunt CP. HC: controale sănătoase; CP: pancreatită cronică; non-CP: pacienți care nu au înregistrat pancreatită cronică.
Discuţie
În literatura recentă, cea mai citată medie pentru coeficientul de absorbție a grăsimilor pentru controalele sănătoase este de 93,5% într-un studiu cu 10 subiecți sănătoși [25]. Am studiat 13 HC și am obținut o medie de 92,4%. Interesant este că șase din 13 subiecți nu au atins un aport de 80 g de grăsimi pe zi. Totuși, coeficientul mediu de absorbție a grăsimilor a fost comparabil cu rezultatele obținute în studiul de Borowitz [25]. Acest lucru susține în continuare ipoteza noastră că ajustarea strictă a aportului de grăsimi în timpul perioadei de testare nu este obligatorie.
Interesant este că nu am obținut un factor de corelație între producția fecală zilnică și coeficientul de absorbție a grăsimilor. Acest fenomen poate fi explicat prin excreția fecală a grăsimilor nedietetice. Pe o dietă fără lipide, excreția de grăsime poate fi de 1-4 g/zi [26].
Limitări
Datele au fost studiate retrospectiv. Consecutiv, o comparație directă a două perioade de eșantionare a aportului nutrițional standardizat și non-standardizat nu a fost fezabilă. Am încercat să depășim această limitare prin stratificarea grupurilor în funcție de faptul dacă aportul de grăsime a fost în sau în afara intervalului recomandat de 80-120 g/zi [8]. Corelațiile și precizia diagnosticului au fost bune la ambele grupuri. Excluderea valorilor aberante cu valori extrem de scăzute (160 g/zi) în grupul de aport nestandardizat a îmbunătățit corelația dintre parametrii din acest grup în continuare.
Trebuie luată în considerare interpretarea prudentă a combinației excreției normale a grăsimilor fecale cu un aport scăzut sau ridicat de grăsimi (160 g/zi). Pentru a depăși această capcană, vă recomandăm să întrebați pacienții despre obiceiurile alimentare atunci când primesc instrucțiuni pentru colectarea scaunului. În intervalul de la 40 g/zi la 160 g/zi, nu există niciun beneficiu suplimentar în calcularea coeficientului de absorbție a grăsimilor.
10 din 12 pacienți cu CP au avut insuficiență pancreatică exocrină. Mai mult, subiecții insuficienți erau de vârstă mai mare comparativ cu cei suficienți. Prevalența PEI nu este reprezentativă pentru populația generală din Europa și America de Nord pat [27-29]. Acesta nu este un studiu al populației. Selecția pacientului a fost făcută pentru a atinge un interval continuu de la PS la PEI. Datorită timpului natural cauzat de dezvoltarea către PEI, populația are o tendință de vârstă. Capacitatea de absorbție intestinală redusă în grupa de vârstă superioară ar putea fi o consecință. Cu toate acestea, susținem că implicațiile din PEI domină ca cauză a malabsorbției, iar efectele vârstei sunt de o importanță minoră în interpretarea finală a parametrilor scaunului.
Simptomele clinice ale steatoreei sunt imprevizibile. Nu am inclus greutatea fecală, frecvența scaunului sau alte caracteristici clinice ale steatoreei în acest studiu [7,30,31].
Am folosit un sistem de notare multimodal pentru pancreatita cronică după Layer. Secretina a stimulat concentrația de bicarbonat în sucul duodenal definit PEI. În această condiție, grupul CP a prezentat valori mai puțin epuizate pentru producția zilnică de grăsimi fecale și coeficientul de absorbție a grăsimilor. Parametrii de grăsime fecală sunt mai puțin exacți pentru clasificarea celor trei grupuri de studiu. Sensibilitatea scăzută a grăsimilor fecale în diagnosticele de insuficiență exocrină pancreatică este bine cunoscută [32]. Sensibilitatea slabă poate fi explicată prin următorii factori. În primul rând, din studiile clasice ale lui Di Magno știm că steatoreea este un semn târziu al PEI [33]. Prin urmare, compararea parametrilor de ieșire a grăsimii fecale cu un standard presupus mai sensibil pentru PEI, cum ar fi un test funcțional direct, va implica o sensibilitate scăzută. Același fenomen se va opri și atunci când se compară cu diagnosticul CP, unde sensibilitatea parametrului pentru PEI precoce decide toată sensibilitatea pentru diagnostic la pacienții cu insuficiență precoce sau ușoară.
În 5 din 13 controale sănătoase, producția zilnică de grăsime a fost între 8 și 10 g/zi. Din punct de vedere istoric, tăierea grăsimilor fecale a fost calculată în prima jumătate a secolului al XX-lea, dar nutriția sa schimbat considerabil de atunci [34]. Din câte știm, nu există un studiu recent care să exploreze acest subiect. Sugerăm că limita clasică de 7g/zi nu este un prag absolut. Interpretarea testării grăsimilor fecale este acceptabilă numai în contextul informațiilor clinice. Alți autori susțin că diareea la pacienții care nu suferă de malabsorbție poate crește substanțial producția de grăsime și sugerează trei categorii de producție de grăsimi fecale: Până la 7g/zi normal, 7-14 g/zi malabsorbție din diverse motive,> 14 g/zi malabsorbție pancreatică [4.20]. Testarea suplimentară a funcției pancreatice pentru a diferenția malabsorbția pancreatică de malabsorbția non-pancreatică poate aborda această problemă.
Este posibil ca un număr de 36 de subiecți din studiu să nu fie suficient de mare pentru a ne generaliza concluziile. O analiză a subgrupurilor nu este posibilă. Cu toate acestea, alte studii au participanți similari sau mai puțini la studiu ca în proiectul nostru și rămân ca pietre de temelie în discuțiile de astăzi despre tema proiectului nostru [21,35]. Un studiu prospectiv încrucișat cu un număr mai mare de grupuri diferite de pacienți și controale sănătoase poate rezolva această problemă.
Implicații clinice
Procedura simplificată de determinare a grăsimilor fecale permite pacienților să își păstreze obiceiurile alimentare, ceea ce înseamnă că pacienții nu trebuie să standardizeze aportul de grăsime în timpul perioadei de colectare a scaunului. Credem că acest lucru va crește considerabil conformitatea pacientului față de test.
În al doilea rând, în evaluarea funcției exocrine pancreatice, avem tendința de a compara testele care caută parametrul PEI cel mai performant. În acest context, vechile teste de malabsorbție a grăsimilor fecale au pierdut terenul datorită preciziei inferioare în faza de eșec exocrin timpuriu. În acest studiu, am calculat diferiți parametri PEI. Într-o evaluare detaliată a insuficienței exocrine, evaluarea diferitelor aspecte ale funcției exocrine pancreatice poate fi utilă. Prin combinarea mai multor teste descrise în acest studiu, suntem capabili să evaluăm diferitele axe ale PEI: bicarbonatul duodenal din EST evaluează axa ductală, elastaza fecală evaluează axa acinară și parametrii grăsimilor fecale reflectă capacitatea de absorbție a grăsimilor.
Producția mare de grăsimi fecale la pacienții cu teste funcționale normale și indirecte ale pancreasului reflectă cel mai probabil malabsorbția grăsimilor enterale și nu pancreatice. În această setare, parametrii de malabsorbție, cum ar fi măsurarea grăsimii fecale, sunt instrumente utile. Simplificările acestor teste pot crește disponibilitatea în utilizarea clinică.
Concluzie
Am găsit o corelație bună între coeficientul de absorbție a grăsimilor și grăsimea fecală. Adăugarea de cunoștințe despre aportul nutrițional prin utilizarea coeficientului de absorbție a grăsimilor nu a dat nicio îmbunătățire suplimentară în diagnosticul clinic de malabsorbție a grăsimilor. Susținem că nu este necesar să se schimbe obiceiurile alimentare înainte de colectarea scaunelor și cuantificarea grăsimilor fecale.
În cele din urmă, susținem că informațiile suplimentare despre malabsorbția grăsimilor în PEI pot justifica păstrarea parametrilor de grăsime fecală ca parte a repertoriului de testare disponibil în combinație cu alte teste disponibile pentru funcția pancreatică exocrină. Combinația diferitelor axe de testare pentru funcția pancreatică exocrină aprofundează înțelegerea diferitelor aspecte ale PEI în diagnosticul pancreasului.
- Efectul expunerii la solvent organic asupra progresiei bolii cronice renale Cohorta GN-PROGRESS
- Eficacitatea clinică a Vyaghriharitaki Avaleha în gestionarea bronșitei cronice
- Depresie la pacienții cu boală hepatică grasă nealcoolică și hepatită virală cronică B și C -
- Viitorul peticului de cartof de o importanță crucială pentru mulți
- Efectele stresului mental cronic și ale dietei aterogene asupra mediului inflamator imunitar în