Ines Bilic Curcic
1 Departamentul de farmacologie, Facultatea de Medicină, Universitatea J. J. Strossmayer din Osijek, Osijek, Croația
2 Departamentul de Diabet, Endocrinologie și Tulburări ale Metabolismului, Centrul Spitalului Universitar Osijek, Facultatea de Medicină, Universitatea Josip Juraj Strossmayer din Osijek, Osijek, Croația
Maja Cigrovski Berkovic
3 Departamentul de Endocrinologie, Diabet și Metabolism Centrul Spitalului Universitar, „Sestre Milosrdnice”, Zagreb, Croația
Lucija Kuna
4 Departamentul de farmacologie și biochimie, Facultatea de medicină dentară și sănătate, Universitatea J. J. Strossmayer din Osijek, Osijek, Croația
Hrvoje Roguljic
1 Departamentul de farmacologie, Facultatea de Medicină, Universitatea J. J. Strossmayer din Osijek, Osijek, Croația
5 Departamentul pentru Boli Cardiovasculare, Spitalul Universitar Osijek, Osijek, Croația
Robert Smolic
6 Departamentul de Gastroenterologie și Hepatologie, Centrul Spitalului Universitar Osijek, Facultatea de Medicină, Universitatea Josip Juraj Strossmayer din Osijek, Osijek, Croația
7 Departamentul de Fiziopatologie, Facultatea de Medicină, Universitatea Josip Juraj Strossmayer din Osijek, Osijek, Croația
Silvija Canecki Varzic
2 Departamentul de Diabet, Endocrinologie și Tulburări ale Metabolismului, Centrul Spitalului Universitar Osijek, Facultatea de Medicină, Universitatea Josip Juraj Strossmayer din Osijek, Osijek, Croația
8 Departamentul de Medicină Internă, Facultatea de Medicină, Universitatea Josip Juraj Strossmayer din Osijek, Osijek, Croația
Lucija Virovic Jukic
9 Departamentul de Gastroenterologie și Hepatologie, Spitalul Universitar Sisters of Mercy, Universitatea din Zagreb Școala de Medicină, Zagreb, Croația
Martina Smolic
1 Departamentul de farmacologie, Facultatea de Medicină, Universitatea J. J. Strossmayer din Osijek, Osijek, Croația
4 Departamentul de farmacologie și biochimie, Facultatea de medicină dentară și sănătate, Universitatea J. J. Strossmayer din Osijek, Osijek, Croația
Conceput și proiectat articolul și revizuit critic manuscrisul (IBC, MS), efectuat o revizuire critică a manuscrisului pentru conținut intelectual important, a obținut finanțare și a oferit suport administrativ, tehnic și material (MS), a efectuat căutări de literatură și revizuire critică a manuscrisului pentru conținut intelectual important (RS, SCV, LVJ), a efectuat căutări în literatură, a scris manuscrisul și a actualizat textul lucrării (IBC, MCB, LK), a efectuat căutări în literatură și a scris manuscrisul (HR).
Abstract
Introducere
Obezitatea, printre alte boli și afecțiuni, crește morbiditatea de la boli cardiovasculare, diabet, unele tipuri de cancer, boli biliare și artroză și afectează calitatea vieții, reprezentând una dintre cele mai importante cauze de mortalitate.1 Prevalența globală a obezității (definită de indicele de masă corporală (IMC) ≥30 kg/m 2) și supraponderalitatea (definit de IMC de 25,0 până la 29,9 kg/m 2) a atins proporții epidemice. Conform datelor Organizației Mondiale a Sănătății din 2016, 39% dintre adulți erau supraponderali și 13% (peste 650 de milioane) erau obezi; cifrele, deși deja deranjante, ar putea fi o subestimare a adevăratei prevalențe
Pe de altă parte, dovezile arată din ce în ce mai mult că persoanele obeze/supraponderale cu boli cronice predominante au o mortalitate mai mică comparativ cu pacienții cu greutate normală în timpul bolilor acute. De exemplu, într-o meta-analiză, la pacienții cu insuficiență cardiacă cronică, obezitatea a fost asociată cu un risc cu 33% mai mic de mortalitate față de cei cu greutate normală, în timp ce la pacienții cu cardiopatie ischemică, s-au observat și reduceri similare ale riscului. 3–6
Această observație paradoxală, cunoscută sub numele de „paradoxul obezității”, este destul de confuză, deoarece intervenția stilului de viață cu scopul de a reduce greutatea este o problemă fundamentală în gestionarea acestor afecțiuni.7-9 Consecințele posibile ale paradoxului obezității în bolile cronice ar putea avea un impact destul de mare asupra sănătății publice și a practicii clinice. Dacă paradoxul obezității se dovedește a fi adevărat, recomandarea de a schimba stilul de viață cu scopul de a pierde în greutate în ghidurile actuale cu privire la aceste condiții ar putea de fapt să facă mai mult rău decât bine.10 De asemenea, în ghidurile naționale privind pierderea în greutate în populația generală, nu s-a făcut nicio distincție între diferite condiții în care obezitatea ar putea fi protectoare.
Deci, este important să elucidăm adevăratul beneficiu de supraviețuire legat de obezitate, mai ales în era înțelepciunii actuale a pierderii în greutate.11 Una dintre problemele cruciale cu care ne confruntăm astăzi este înțelegerea definiției obezității sau, mai degrabă, abordarea lipsei de la fel. Este extrem de important să revizuiem definiția obezității astfel cum este făcută prin utilizarea exclusivă a IMC ca măsură, deoarece nu are informații despre compoziția corpului, cum ar fi sarcopenia, care ar putea fi relevantă clinic într-o afecțiune din paradoxul obezității. 14 Mai mult, atunci când se discută paradoxul obezității, trebuie să se țină seama de diferiți factori importanți care duc la prejudecăți atunci când se interpretează datele privind rolul de protecție a sănătății legate de obezitate în diferite setări ale bolii.
Paradoxul obezității în steatohepatita nealcoolică - Posibilitate sau improbabilitate?
O entitate clinică specială care necesită o atenție specială atunci când vine vorba de obezitate și sănătatea ficatului este cu siguranță boala hepatică grasă nealcoolică (NAFLD), care a devenit o cauză din ce în ce mai frecventă a bolilor hepatice cronice în lumea în curs de dezvoltare. În general, NAFLD a fost găsit la 17-30% din populațiile națiunilor occidentale și se estimează a fi de 2-4% la nivel mondial. Tulburările metabolice, cum ar fi hipertensiunea, diabetul zaharat de tip 2, dislipidemia și obezitatea, prezintă puternic asocieri cu NAFLD. Mai mult, NAFLD se manifestă ca numeroase serii de boli hepatice, variind de la steatoza obișnuită la steatohepatita nealcoolică (NASH) și ciroză la un subgrup de pacienți. Este important să subliniem că nu toți pacienții cu NASH vor suferi de ciroză. Într-adevăr, pacienții colectivi cu NAFLD în care boala va duce la NASH și vor necesita terapie este o zonă fierbinte de investigație. În prezent, diferite ținte terapeutice diferite și numeroase terapii sunt cercetate pentru NASH.18
În ultimele decenii, obezitatea a apărut ca o epidemie globală, cu influență semnificativă asupra prevalenței crescânde a tulburărilor sistemice legate de obezitate și care implică NAFLD.19 Acest lucru se referă în special la modificările stilului de viață, în special în activitatea fizică și nutriție. De fapt, este bine cunoscut faptul că jumătate din populația adultă din întreaga lume, în special în țările occidentale dezvoltate, are o problemă cu supraponderalitatea sau obezitatea. Deși, obezitatea este una dintre cauzele unei boli care poate fi prevenită și care, dacă este necontrolată, poate duce la complicații metabolice și, în consecință, la mortalitate prematură.20.
În plus, obezitatea morbidă prezintă un risc crescut pentru diabetul de tip 2 și bolile cardiovasculare și este un factor de risc semnificativ pentru numeroase boli maligne, în special carcinomul hepatocelular (HCC) .21 S-a demonstrat că creșterea IMC> 30 kg/m 2 are influență asupra creșterii riscului de dezvoltare a HCC, în special la populația mică unde ratele mortalității HCC sunt de 5 ori mai mari decât la cei cu un IMC normal.22 Numeroase studii esențiale legate de controlul regenerării inflamatorii a citokinelor, factorilor adiposi, stresului oxidativ și stocarea lipidelor au explicat NASH ca un sindrom metabolic. Mai mult, studii recente au demonstrat, de asemenea, rolul important al factorilor genetici în contribuția la patogeneza NASH și la inducerea malignității hepatice.22 În plus, s-a făcut o legătură între obezitate și NAFLD, astfel încât obezitatea sporește riscul de progresie a fibrozei și hepatic. inflamație, ducând la ciroza asociată cu NASH
Fiziopatologia NASH este complexă și încă prezintă un interes major de cercetare. Se acceptă faptul că numeroase mecanisme și căi sunt incluse în patogeneza NASH. Rezistența la insulină, factorii dietetici, polimorfismele genetice și lipotoxicitatea formează grupul de mecanisme găsite până în prezent și caracterizate ca jucând roluri cheie în patogeneza NASH.24 Cu toate acestea, rămâne incert dacă NASH precede întotdeauna NAFLD. Este puțin probabil ca factorii patogeni de conducere să fie aceiași pentru toți pacienții. Astfel, mecanismele care cauzează boala și manifestările lor clinice sunt foarte eterogene.25
O legătură între obezitate, NAFLD și HCC este bine stabilită. Mai mult, infecția cronică cu virusul hepatitei B sau virusul hepatitei C este puternic asociată cu steatoza hepatică. Formele compuse ale sindromului metabolic care implică diabet zaharat de tip 2, obezitate și/sau dislipidemie sunt o cauză comună a steatozei hepatice asociate hepatitei virale. Datorită acestui fapt, metabolismul glucozei deteriorat sporește posibilitatea insuficienței hepatice și a morții la pacienții cu ciroză recompensată a virusului hepatitei C.26 La rândul său, infecția cu virusul hepatitei C este esențială ca factor de risc, deoarece are o influență semnificativă asupra dezvoltării rezistența la insulină.27,28 Prin urmare, pe baza acestor linii colective de dovezi, întrebarea logică de pus este dacă este posibil ca paradoxul obezității să existe chiar și în starea bolilor hepatice.
Paradoxul obezității în ciroza hepatică - Este timpul pentru o schimbare de paradigmă?
Răspunsul la întrebarea adresată ar putea fi furnizat de datele raportate într-un studiu publicat recent realizat de Kargozian și colab.29, în care rezultatele clinice, cum ar fi termenii mortalității, durata șederii și costurile totale ale spitalului, la pacienții cu ciroză obeză spitalizați au fost comparate cu cele ale pacienților cirotici nonobezi. Rezultatele s-au aliniat cu paradoxul obezității, așa cum este indicat să fie prezent la alți pacienți cu terapie intensivă.30,31 Obezitatea în sine a fost asociată cu o scădere a mortalității pacienților internați, dar cu costuri mai mari și spitalizare îndelungată la pacienții cu ciroză. Cu toate acestea, studiul Kargozian a avut mai multe limitări, deoarece era de proiectare retrospectivă și, prin urmare, susceptibil la prejudecăți și cu o lipsă de date antropometrice și valori IMC pentru fiecare pacient. Cu toate acestea, rezultate similare s-au găsit la pacienții cu carcinom hepatocelular; în mod specific, IMC mai mic a fost un factor predictiv pentru rate mai ridicate de mortalitate și supraviețuire mai scurtă. Deși, 20% dintre pacienții cu IMC mai scăzut erau de fapt subnutriți, ceea ce ar fi putut produce rezultate alternative ale studiului, având în vedere că malnutriția la pacienții cu boli terminale este un factor de risc prognostic slab.32
Sprijinul pentru ipoteza paradoxului obezității în bolile hepatice a fost obținut recent printr-un studiu care a demonstrat că complicațiile legate de ficat sunt mai mari la pacienții cu ciroză cu hepatită C decât la pacienții cu ciroză NAFLD, dar mortalitatea generală a fost aceeași. datorită IMC mai mare la pacienții cu NAFLD care influențează un curs de boală mai prelungit comparativ cu ciroza cu hepatită C, dar fără nicio diferență de mortalitate. De asemenea, ciroza legată de NAFLD este un factor al bolii care progresează mai lent decât celelalte cauze ale cirozei (alcool, hepatită cronică C). În etapele inițiale, pacienții non-obezi pot avea alți cofactori mai agresivi pentru boli hepatice, afectând astfel rezultatul final. În plus, există și factorul de compoziție corporală; la pacienții mai în vârstă, IMC este un indicator mai bun al masei corporale slabe decât țesutul adipos, în timp ce la pacienții cu boli cronice obezitatea se corelează cu creșterea masei musculare și cu starea nutrițională îmbunătățită.40,41
Un fapt binecunoscut este că pacienții cu boli hepatice avansate pierd în greutate mai proeminent din cauza pierderii poftei de mâncare și a alimentației inadecvate cauzate de ascită și afectarea motilității intestinale; absorbția nutrienților este, de asemenea, afectată din cauza creșterii excesive a bacteriilor, în timp ce starea inflamatorie induce anorexie, iar depozitele de glicogen scad, crescând astfel gluconeogeneza. Toate aceste tulburări duc la un numitor comun: sarcopenia.42 Un studiu recent efectuat pe pacienți cirotici a demonstrat că pacienții sarcopenici au avut rate de mortalitate crescute comparativ cu pacienții narcarcenici.43 Cu toate acestea, prognosticul a fost semnificativ mai slab la pacienții cu obezitate sarcopenică, urmat de sarcopenie și visceral. obezitate; între timp, subiecții vârstnici (cu vârsta ≥64 ani) au avut un prognostic mai slab decât în cazul obezității sarcopenice decât subiecții cu compoziție corporală normală, sugerând încă o dată că obezitatea viscerală are un efect benefic asupra prognosticului, atâta timp cât nu există sarcopenie prezentă13.
Acest lucru ne lasă cu întrebarea cum potențialele prejudecăți care se ascund după colț ar putea afecta în mod semnificativ interpretarea rezultatelor din aceste studii colective? Unul dintre multele răspunsuri posibile este că printre pacienții cu boli hepatice cronice deja dezvoltate, cei cu afecțiuni mai grave pierd în greutate mai proeminent, creând astfel o imagine falsă a efectului protector al obezității. Mai mult, răspunsul ar putea fi că persoanele obeze cu boli severe mor mai devreme și rămâne o populație selectiv supraponderală de oameni mai sănătoși
Concluzii
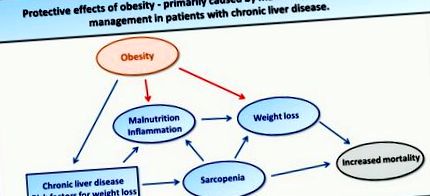
Datele disponibile sugerează că obezitatea înainte de apariția bolii hepatice ar putea avea efecte dăunătoare, în timp ce IMC mai mare în boala hepatică avansată poate reprezenta un factor de prognostic pozitiv; aceasta din urmă este susținută de dovezi obținute din studiile altor boli cronice, cum ar fi bolile renale și cardiovasculare, insuficiența cardiacă și artrita reumatoidă.6,44-47 Astfel, putem concluziona că masa grasă în sine este probabil un factor asociat cu o starea nutrițională care afectează pozitiv supraviețuirea, dar nu un factor relevant care stabilește un rezultat mai bun. Deși un rol protector al obezității în ceea ce privește rata de supraviețuire sau mortalitate nu poate fi stabilit cu certitudine, observarea pacienților cu boală hepatică mai severă și avansată fără sarcopenie care prezintă IMC mai mare ar putea însemna un prognostic mai bun (Fig. 1).
Acestea din urmă sunt notate cu săgeți albastre (impact crescător). Acest factor de risc ar putea avea, de asemenea, efecte benefice (notate cu săgeți roșii; impact scăzut) asupra mortalității asociate bolilor hepatice, care ar putea fi împiedicată atunci când este asociată cu sarcopenie, datorită impactului sarcopeniei asupra malnutriției și pierderii în greutate.
Abrevieri: NAFLD, boală hepatică grasă nealcoolică; NASH, steatohepatită nealcoolică.
Pentru a rezuma, există un corp extins de dovezi care susțin paradoxul obezității în ceea ce privește alte boli cronice, deși pot fi prezenți unii confuzi; cu toate acestea, datele privind bolile hepatice sunt încă vagi și rare. Rezultatele ambigue din datele publicate până acum ne împiedică să obținem o concluzie unanimă. Această diferență este probabil cauzată de mai mulți factori, inclusiv IMC utilizat pe scară largă ca instrument imperfect pentru definirea obezității, utilizarea modelelor prevalente în studiile publicate în locul celor incidente, deoarece boala prevalentă este inevitabil influențată de pierderea în greutate cauzată de boală și supraviețuirea selectivă. provocând imparțialitate. Cu toate acestea, ar trebui să fim deschiși la posibilitatea ca paradoxul obezității să fie adevărat și să ne concentrăm eforturile către păstrarea sau generarea de masă slabă, cum ar fi cea a mușchilor și oaselor, și scăderea activității inflamatorii responsabile de catabolism și sarcopenie; astfel, ar trebui tratată cauza bolii primare.
- Obezitatea este cel mai frecvent factor de risc pentru bolile hepatice cronice - Consilier în gastroenterologie
- Obezitate - Mai rău decât educația pentru păstrarea cancerului Parteneriat ACTIV pentru combaterea bolilor cronice
- Obezitatea accelerează îmbătrânirea ficatului uman; Lupta împotriva îmbătrânirii!
- Obezitatea și bolile gastrointestinale funcționale la copii
- Obezitate și asocieri de bunăstare fizică și emoțională între indicele de masă corporală, cronic