Sunteți sigur de diagnosticare?
La ce ar trebui să fii atent în istorie
Pacienții pot descrie un istoric prelungit de aport alimentar slab sau cauze medicale sau chirurgicale ale unei alimentații slabe, cum ar fi insuficiența pancreatică, operația anterioară de by-pass a intestinului subțire și boala inflamatorie a intestinului. Frenodermia se prezintă în mod clasic după o perioadă de nutriție deficitară, cum ar fi după o intervenție chirurgicală bariatrică, insuficiență pancreatică sau o dietă strictă, evitând legumele, fructele și grăsimile. Prezentarea inițială este papule foliculare hiperkeratotice, care apar mai întâi ca plasturi peste coate și genunchi.
Constatări caracteristice la examinarea fizică
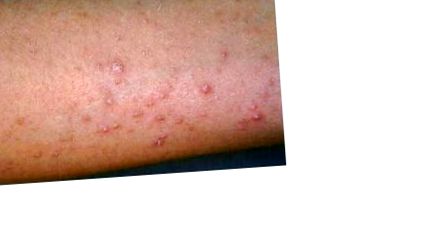
La examinarea fizică, pacienții au frecvent plasturi pe genunchi și coate cu un diametru de 5 cm sau mai mult, cu papule în formă de cupolă formate din foliculi ușor distinși cu dopuri de keratină. De obicei, leziunile sunt non-fragile, dar ușor pruriginoase. Morfologia lesională poate varia de la prezentarea clasică la papule mai plate cu eritem foarte ușor la bază.
Boala afectează în mod preferențial suprafețele extensoare, dar cu timpul se poate răspândi la coapse, fese, trunchi și extremități superioare, în timp ce economisește fața (Figura 1). Plasturii inițiali pe genunchi și coate pot fi hipopigmentați, dar hipopigmentarea nu este în general prezentă odată ce leziunile au devenit generalizate și extinse proximal către trunchi.
figura 1.
În cazul unei deficiențe izolate de vitamina A, pacienții pot avea, de asemenea, xeroză generalizată a pielii și a părului. Papulele foliculare hiperkeratotice apar rar pe mâini, picioare, față sau urechi, ceea ce este adesea util pentru a distinge această entitate de alte procese care prezintă papule hiperkeratotice.
Rezultatele așteptate ale studiilor de diagnostic
Nu există nicio trăsătură histologică patognomonică a frinodermiei, iar descoperirile histologice pot varia în funcție de vârsta leziunii. În general, hiperkeratoza este prezentă cu foliculii de păr dilatați cu dopuri de keratină (Figura 2, Figura 3). Poate fi prezent un infiltrat inflamator dermic rar. Nu s-a raportat că corpuri străine sau organisme microbiene sunt asociate cu frinodermia.
Lucrare
La pacienții cu suspiciune de frododermie, începeți cu o istorie completă și examinarea fizică, urmată de investigații de laborator pentru deficiențe de vitamine și acizi grași esențiali.
Pacienții pot fi prezenți la orice vârstă și, de obicei, vor avea un aspect nutrițional slab. Populațiile cu risc crescut de frododermie includ copii care trăiesc în sărăcie, pacienți cu antecedente de alcoolism și pacienți cu boli cronice.
Istoricul ar trebui să se concentreze asupra istoricului chirurgical, istoricului sau simptomelor diabetului zaharat, pancreatitei cronice, a ficatului și/sau a bolii vezicii biliare, precum și a alimentației globale și a aportului de calorii din ultimii 1-2 ani. Pentru pacienții instituționalizați sau cu dizabilități mintale, ar trebui luată în considerare o investigație privind obiceiurile alimentare, precum și posibilul abuz.
Biopsiile cu pumn incizional sau profund pot fi luate și prezentate pentru colorarea hematoxilinei și eozinei, precum și pentru culturile bacteriene și fungice, deși biopsia nu este necesară pentru diagnostic.
Vitamina A și alte niveluri de vitamine pot varia de la scăzut la aproape normal. În stările de deficit nutritiv sever, hipoalbuminemia poate fi, de asemenea, prezentă. O hemoleucogramă completă cu diferențial poate indica o anemie microcitară, normocitară sau macrocitară, în funcție de prezența B12, fierului sau a altor deficiențe nutriționale. Deoarece depozitele de vitamina A pot dura până la un an la adulți, este posibil ca nivelurile sanguine să nu reflecte deficiența aparentă din punct de vedere clinic, evidențiată de plângeri de orbire nocturnă și apariția leziunilor cutanate clasice.
Nu se recomandă imagistica.
O abordare multidisciplinară poate fi indicată în cazurile de malnutriție severă. Medicii trebuie să adapteze recomandările în funcție de indicațiile fiecărui pacient, întrucât prezentarea frinodermiei poate varia de la primele simptome ale pielii până la implicarea multi-sistem.
Examinarea oftalmologică este valoroasă în determinarea gradului de implicare conjunctivală (xeroză conjunctivă și pete Bitot) și a corneei (xeroză corneană și keratomalacie), care poate duce la cicatrici permanente dacă nu este tratată.
Pentru pacienții fără o cauză cunoscută a deficitului de vitamina A, recomandările adecvate pentru un proces de malnutriție pot include un internist, un gastroenterolog, un endocrinolog și, în cazul unei diete inadecvate, un nutriționist sau un dietetician.
Confirmarea diagnosticului
Din punct de vedere clinic, frododermia poate semăna cu o serie de afecțiuni care se prezintă sub formă de papule hiperkeratotice, inclusiv (1) cheratoza pililară și (2) cheratoza spinuloasă (diferențiată în funcție de istoricul debutului, locurile de implicare și starea nutrițională); (3) keratoza foliculară (boala Darier-White) (diferențiată clinic prin istoricul de debut, implicarea mâinilor, localizarea pe zone seboreice precum fruntea, scalpul, pliurile nazolabiale, urechile, pieptul și spatele și histologic prin prezența caracteristică a epidermei fisuri suprabasalare și diskeratoză focală acantolitică); și (4) pitiriazis rubra pilaris (PRP) (diferențiat prin rezultatele examenului fizic, cu PRP care implică în mod caracteristic fața, palmele și tălpile [cheratoderma palmoplantară]).
Diagnosticul de frenodermie este confirmat de morfologia clinică caracteristică și de constatări histopatologice, de un istoric pozitiv de deficit nutritiv și de rezolvarea simptomelor cu suplimentarea nutrițională.
Cine riscă să dezvolte această boală?
Deși prevalența frinodermiei este necunoscută, este rară în țările dezvoltate. Un studiu privind malnutriția din Singapore nu a găsit persoane cu niveluri deficitare de vitamina A, dar 0,1% dintre persoanele eșantionate au avut deficit de vitamina E și niveluri scăzute de vitamina C.
Factorii de risc pentru dezvoltarea frinodermiei includ cauzele deficitului de vitamina A și cauzele malnutriției generale care pot duce la alte deficiențe nutriționale. Persoanele care urmează o dietă lipsită de legume, fructe și grăsimi sunt expuse riscului de deficit de vitamina A. Populațiile susceptibile din Statele Unite includ copii care trăiesc în sărăcie, vârstnici, alcoolici și bolnavi cronici. Datele epidemiologice nu susțin o predilecție de gen pentru frinodermie.
Care este cauza bolii?
Etiologie
Frenodermia este în general acceptată ca o consecință a malnutriției, dar se discută deficitul nutrițional exact. A fost dificil să se demonstreze o relație de cauzalitate exclusivă între deficiența de vitamina A și frinodermia, deoarece pacienții prezintă adesea malnutriție generală și simptomele pielii lor se rezolvă prin suplimentarea nutrițională generală.
Fiziopatologie
Vitamina A există în trei forme principale: retinolduri, beta caroten și carotenoizi. Retinolul este cea mai activă formă și se găsește în surse animale de hrană, în special în ficat. Beta carotenul este sursa vegetală de retinol. Carotenoizii sunt cea mai abundentă formă de vitamina A, care se găsește aproape exclusiv în fructe și legume.
Deficitul de vitamina A poate fi cauzat de cerințele corporale crescute, metabolismul modificat, ingestia scăzută și absorbția defectuoasă. Afecțiunile malabsorptive care pot duce la hipovitaminoză A includ insuficiența pancreatică, celuloză, colestază, boala inflamatorie a intestinului și chirurgia bariatrică. Procese biologice care necesită vitamina A: viziune, creștere osoasă, reproducere, menținerea căptușelilor de suprafață ale ochilor, răspuns imun și creșterea și repararea celulelor epiteliale.
Transferul vitaminei A din depozitele de ficat în alte părți ale corpului necesită o proteină obligatorie, care se bazează pe niveluri adecvate de zinc pentru producție. Prin urmare, deficitul de zinc poate duce la o stare deficitară în vitamina A. În plus, alcoolismul poate duce la deficiența vitaminei A, deoarece etanolul împiedică metabolismul ficatului al vitaminei A. La adulți, depozitele hepatice de vitamina A pot dura până la un an. La copii, magazinele de vitamina A pot dura doar câteva săptămâni.
Istorie
Din punct de vedere istoric, frododermia era cea mai frecventă în rândul grupurilor de muncitori din Asia de Sud-Est și Africa subsahariană, care erau ținute pe diete stricte de porumb. Termenul de frinodermie înseamnă piele de broască și a fost inventat într-un articol publicat în 1933 de Nicholls. Nicholls i-a descris pe muncitorii din Africa de Est care au ajuns în stare bună de sănătate, dar după o perioadă de timp au devenit slăbiți, cu pielea „de tip broască” și plângându-se de vederea slabă în întuneric. La primirea suplimentelor nutritive, pielea lucrătorilor s-a curățat și vederea lor s-a îmbunătățit.
Loewenthal, care scria și el în 1933, a documentat pacienții din Uganda care au prezentat rezultate similare. Rezoluția completă a simptomelor oculare și cutanate a apărut odată cu consumul zilnic de ulei de cod, care conține o cantitate substanțială de vitamina A. Atât rapoartele timpurii ale lui Nicholls, cât și cele ale lui Loewenthal sunt probabil motivul pentru care etiologia frinodermei este considerată a fi doar deficiența vitaminei A. Cu toate acestea, la sfârșitul anilor 1960 și 1970, cercetătorii au legat deficiențele în vitaminele complexului B, vitamina E, vitamina C și acizii grași esențiali cu frinodermia.
În ultimii 20 de ani, toate cazurile de frenodermie raportate din întreaga lume au fost asociate cu o stare malabsorbtivă sau malnutriție. Dovezile majore în favoarea unei legături directe între deficiența de vitamina A și frenodermă sunt rapoartele anecdotice ale cazurilor care citează niveluri deficitare de vitamina A la pacienții cu frododermie și vedere slabă în întuneric, cu rezolvarea completă a simptomelor după 1-4 luni de vitamina A zilnică. suplimentarea.
Implicații și complicații sistemice
Implicarea oftalmologică reprezintă cea mai mare amenințare pentru pacienții cu frenodermie cu deficit de vitamina A. Se recomandă trimiterea pacienților pentru un examen oftalmologic înainte și după tratament pentru a determina dacă există semne de cicatrici conjunctive permanente sau corneene. În plus, pentru pacienții cu malnutriție cauzată de o dietă specifică (de exemplu, o dietă vegană sau de slăbit), o intervenție a unui nutriționist sau dietetician poate fi valoroasă.
Opțiuni de tratament
Opțiunile de tratament sunt sintetizate în Tabelul I.
Tabelul I.
| Tratament medical | Proceduri chirurgicale | Modalități fizice |
| Sistemic | Nu este indicat | Nu este indicat |
| 50.000-150.000 UI vitamina A orală zilnic până la rezolvarea pielii, apoi 5.000 UI monitorizează zilnic nivelul vitaminei A | ||
| Aport suplimentar de proteine și calorii | ||
| Topic (agenți keratolitici) | ||
| 2-5% sulf și 2-5% acid salicilic într-o bază emulsionantă aplicată de două ori pe zi | ||
| Aplicare topică de 0,1% tretinoină într-o bază de gel sau cremă aplicată zilnic pe zona afectată | ||
| Uree 10-30% aplicată zilnic pe site-urile afectate |
Abordare terapeutică optimă pentru această boală
Pentru cazurile de deficit de vitamina A izolat, tratați cu doză zilnică mare de vitamina A orală, compusă din între 50.000-150.000 de unități internaționale, până la rezolvarea simptomelor oculare și cutanate. Tulburările oculare se rezolvă de obicei în decurs de câteva zile de la începerea terapiei, deși cicatricea corneei este permanentă. Leziunile cutanate pot dura 1 până la 4 luni pentru a se rezolva. Odată ce toate simptomele s-au rezolvat, pacienții ar trebui menținuți cu 5000 de unități de supliment de vitamina A zilnic. Nivelurile de vitamina A trebuie evaluate periodic pentru a monitoriza deficitul și excesul de vitamina A.
Pacienții cu subnutriție generalizată necesită suplimentarea nutrițională generală. Acest lucru ar trebui să fie adaptat pentru fiecare pacient de către un nutriționist sau dietetician.
Ameliorarea temporară a papulelor a fost raportată cu keratolitice topice, cum ar fi o combinație de 2-5% sulf și 2-5% acid salicilic într-o bază emulsionantă, aplicată de două ori pe zi în zonele afectate. În plus, aplicarea topică de 0,1% tretinoină într-o bază de gel sau cremă și/sau uree 10-30% poate produce rezultate bune. Este important de reținut că, deși aceste tratamente paliative oferă o ușurare simptomatică, tratamentul definitiv necesită restabilirea nutriției.
La pacienții care prezintă o prezentare foarte ușoară a papulelor hiperkeratotice pe genunchi și/sau coate și fără tulburări de vedere, consumul crescut de alimente bogate în vitamina A, cum ar fi ficatul, morcovul, gălbenușul de ou și spanacul, pot atenua afectarea pielii. Acești pacienți trebuie încurajați să completeze cu vitamina A pe cale orală, dacă simptomele nu sunt rezolvate numai cu modificări dietetice.
În acest moment nu există nici un rol pentru abordările chirurgicale sau fizice în tratamentul frinodermiei.
Managementul pacientului
Explicați pacienților importanța respectării suplimentelor de vitamina A înainte de a începe terapia. Suplimentarea prelungită poate fi necesară pentru a se asigura menținerea stării nutriționale și a depozitelor de vitamina A. Rezolvarea completă a leziunilor cutanate poate dura până la patru luni, în timp ce vederea nocturnă este de obicei restabilită în câteva zile de la începerea terapiei. Pacienții cu antecedente de aport alimentar slab vor beneficia probabil de o intervenție educațională a unui nutriționist sau dietetician.
Încurajați pacienții să persiste cu tratamentul. Pacienții cu handicap mental pot necesita o monitorizare mai frecventă și pot justifica tratamentul cu terapie observată direct (DOT) dacă există vreo îngrijorare pentru nerespectarea sau abuzul.
Deși unele cazuri au fost raportate ca refractare la suplimentarea nutrițională, recuperarea completă este cea mai frecventă atunci când deficiențele nutriționale au fost identificate și corectate. Boala tratată inadecvat poate duce la recidiva leziunilor sau papule hiperkeratotice persistente și/sau complicații secundare implicării oftalmologice. Prognosticul frinodermiei este excelent cu un tratament adecvat.
Scenarii clinice neobișnuite de luat în considerare în gestionarea pacientului
La pacienții fără antecedente de etiologie identificabilă pentru deficiența nutrițională; adică fără antecedente de dietă și fără cauze medicale sau chirurgicale, se sugerează ca pacienții să fie îndrumați pentru evaluare de către un internist sau gastroenterolog. Screeningul adecvat poate necesita verificarea enzimelor pancreatice, a conținutului de grăsime în scaun, a studiilor vezicii biliare și a funcției hepatice (aspartat aminotransferază [AST], alanină aminotransferază [ALT], fosfatază alcalină [ALP], bilirubină conjugată și neconjugată, albumină, proteină totală, gamma glutamină [ GGT], timpul de protrombină [PT], lactat dehidrogenază [LDH], Hepatita A, B și C). Dacă aceste teste sunt toate în limite normale și nu există istoric chirurgical, o evaluare mai detaliată a dietei pacientului poate dezvălui cauza.
Care este dovada?
Armstrong, AW, Setvadi, HG, Liu, V, Strasswimmer, J. „Erupție foliculară pe brațe și picioare. Frenodermia ”. Arch Dermatol. vol. 144. 2008. pp. 1509-14. (Acest raport de caz oferă tabloul clinic clasic al frinodermiei care apare în contextul scăderii consumului de vitamina A. Pacientul a fost tratat zilnic cu supliment de vitamina A timp de două luni și a obținut rezoluția completă a simptomelor cutanate și oculare.)
Bleasel, NR, Stapleton, KM, Lee, MS, Sullivan, J. „Frenodermia cu deficit de vitamina A: din cauza malabsorbției și a dietei inadecvate”. J Am Acad Dermatol. vol. 41. 1999. pp. 322-4. (Acesta este un raport de caz excelent și o discuție despre prezentarea clinică și gestionarea frinodermiei.)
Chia, MW, Tay, YK, Liu, TT. „Phrynoderma: o entitate uitată într-o țară dezvoltată”. Singapore Med J. vol. 49. 2008. pp. e160-2. (Acest articol descrie un rezident de azil de bătrâni care a dezvoltat frinodermie secundară aportului caloric inadecvat. Autorii subliniază populațiile cu risc din țările dezvoltate și importanța includerii frinodermiei în diagnosticul diferențial în cadrul keratozei foliculare și al subnutriției.)
Di Stefani, A, Orlandi, A, Chimenit, S, Bianchi, L. „Frinodermie: un semn cutanat al unei diete inadecvate”. CMAJ. vol. 177. 2007. pp. 855-6. (Acest articol descrie un caz care implică o dietă extremă ca fiind cauza deficienței nutriționale care duce la frinodermie.)
Maronn, M, Allen, DM, Esterly, NB. "Frenodermia: o manifestare a deficitului de vitamina A? Odihna Restul poveștii". Pediatru Dermatol. vol. 22. 2005. pp. 60-3. (În acest raport de caz excelent, Maronn și colab. Descriu un copil subnutrit de 14 luni cu frinodermie care nu avea deficiențe identificabile de vitamine sau de acizi grași esențiali. Autorii detaliază dovezile în favoarea unei combinații de etiologii ale frinodermiei, inclusiv vitamina E, vitaminele complexului B, și acizi grași esențiali. Aceștia subliniază faptul că clinicienii ar trebui să evalueze un profil complet al markerilor celulari de stare nutrițională, în plus față de vitamina A, la pacienții care prezintă simptome compatibile cu frinodermia în contextul malnutriției.)
Nakjang, Y, Yuttanavivat, T. „Phrynoderma: o revizuire a 105 cazuri”. J Dermatol. vol. 15. 1988. pp. 531-4. (Aceasta este cea mai mare revizuire a seriei de cazuri publicată până în prezent în limba engleză. Descrie descoperirile histologice ale mai mult de 100 de cazuri de frenodermie suspectată și oferă dovezi pentru diferențierea histologică față de alte keratoze foliculare.)
Pettit, J. H. ”„ Phrynoderma. ””. Int J Dermatol. vol. 22. 1983. pp. 117-9. (Acest manuscris este una dintre cele mai complete descrieri ale frinodermiei publicate în limba engleză. Include secțiuni despre contextul istoric, variația clinică, diagnosticul diferențial și dezbaterea etiologică care au avut loc în literatura de specialitate până în anul 1983.)
Niciun sponsor sau agent de publicitate nu a participat, nu a aprobat sau a plătit pentru conținutul furnizat de Decizia de asistență în Medicine LLC. Conținutul licențiat este proprietatea DSM și este protejat de drepturile de autor.
- ROBAXIN-750 - Consilier în gastroenterologie
- Peritonită și abcese intraperitoneale - Consilier pentru boli infecțioase
- Obezitate legată de șanse de depresie mai mare la femeile educate la colegiu - consilier în psihiatrie
- Consilier nutrițional Royal Canin
- Optimizarea diagnosticării și gestionării SOP la pacienții copii - Pagina 2 din 2 - Consilier clinic