Jean H. Ashburn
1 Departamentul de Chirurgie Colorectală, Institutul de Boli Digestive, Cleveland Clinic Foundation, Cleveland, Ohio
Matthew F. Kalady
1 Departamentul de Chirurgie Colorectală, Institutul de Boli Digestive, Cleveland Clinic Foundation, Cleveland, Ohio
Abstract
Radioterapia nu numai că joacă un rol esențial în căile de îngrijire a cancerului la mulți pacienți cu afecțiuni maligne pelviene, dar poate duce, de asemenea, la leziuni semnificative ale țesutului normal din câmpul de radiații (boala radiației pelvine), care este uneori la fel de dificil de tratat ca și neoplasmele în sine. Simptomele acute sunt de obicei autolimitate și răspund la terapia medicală. Simptomele cronice necesită adesea o intervenție chirurgicală care este periculoasă de către avioanele chirurgicale ostile și țesuturile neiertătoare. Managementul acestor pacienți provocatori este cel mai bine ghidat de cea mai mare precauție și umilință.
Radioterapia joacă un rol esențial în căile de îngrijire a cancerului la mulți pacienți cu afecțiuni maligne pelviene, cum ar fi cancerele urologice, ginecologice și anorectale. 1 Aproape 70% dintre pacienții cu cancer vor fi supuși radioterapiei pentru aceste afecțiuni maligne pentru a prelungi supraviețuirea fără boală și pentru a reduce recurența locală. 2 Această modalitate poate duce, de asemenea, la rănirea semnificativă a țesutului normal în câmpul de radiații, care este uneori la fel de dificil de tratat ca și neoplasmele în sine. 3 Unele dintre cele mai devastatoare leziuni apar la nivelul intestinului subțire, denumite în mod istoric enterite de radiații sau enteropatie și care suferă acum o reclasificare a nomenclaturii sale fie la boala radiației pelvine, fie la boala intestinului subțire indusă de radiații. 2 4
Perspectivă istorică și clasificare
Afectarea intestinală indusă de radiații a fost descrisă pentru prima dată de Walsh în 1897 ca „o inflamație directă a membranelor mucoase gastrointestinale (GI)”, observată la un coleg care suferă de disfuncție intestinală după expunerea la raze X și ale cărei simptome s-au îmbunătățit după ce a fost ferit de expunere. 5 În anii 1920, Warren și Whipple au realizat primul studiu in vivo pe câini pentru a elucida daunele cauzate de radiațiile intestinale. 6 Astăzi, boala intestinală indusă de radiații este clasificată în două grupe: modificări acute/precoce și modificări cronice/tardive. Aceste clasificări variază în relația lor temporală cu tratamentul, sechelele patologice și, cel mai critic, strategiile de tratament.
Incidență și prevalență
Până la 300.000 de pacienți din întreaga lume suferă iradiere pelvină pe an. 2 Studiile estimează că 50 până la 70% dintre pacienți vor dezvolta leziuni acute, în timp ce 5 până la 11% prezintă semne de toxicitate cronică a radiațiilor. 7 Prezența simptomelor acute nu prezice neapărat dezvoltarea ulterioară a leziunilor cronice. Dintre cei cu sechele de boli cronice de radiații, 30% dintre pacienți vor necesita intervenție operatorie. 8 Pe măsură ce numărul pacienților afectați crește odată cu utilizarea radioterapiei în cancerele pelvine, medicii trebuie să fie adepți în diagnosticul precoce și să continue să îmbunătățească strategiile în managementul operativ și neoperator. 9
Patologie și patogenie
Radiațiile ionizante își exercită efectul în două moduri: prin deteriorarea directă a macromoleculelor țintă (ADN) și prin daune indirecte prin intermediul radicalilor liberi de oxigen. Macromoleculele țintă absorb energie și se ionizează sau se transformă în radicali liberi. Atât căile directe, cât și cele indirecte ale leziunilor au ca rezultat formarea radicalilor liberi, provocând daune structurilor celulare și compromitând funcția celulară, ducând la apoptoză. Transcrierea și replicarea ADN sunt adesea afectate, iar celulele cu o rată ridicată de replicare sunt afectate în mod deosebit. Celulele mucoasei sunt mai întâi afectate, apoi cele ale submucoasei, muscularisului și apoi seroasei. 10
Tractul gastrointestinal este al doilea cel mai radiosensibil organ din abdomen și pelvis și se dovedește adesea a fi factorul limitativ major care determină toleranța radioterapiei. 3 Deoarece majoritatea tratamentelor cu radiații sunt direcționate în pelvis, rectul prezintă un risc deosebit de rănire, la fel ca și organele mobile și capabile să se deplaseze în pelvis. Cecul și colonul sigmoid sunt locuri comune de implicare datorită pozițiilor lor fixe la marginea bazinului și sunt susceptibile de a primi doze mai mari de radiații ionizante. 11 Un ileon distal mobil poate aluneca cu ușurință în bazin, în special la pacienții cu bazin larg. Boala adezivă care leagă un colon transvers redundant de pelvis poate pune în pericol și acest segment intestinal. Flexiunile hepatice și splenice nu sunt aproape niciodată afectate din cauza locației lor fixe în afara pelvisului.
Modificări acute
Efectele acute ale radiațiilor ionizante asupra intestinului normal apar în câteva ore de la inițierea tratamentului și provoacă defalcarea celulelor criptare care se divid rapid și a barierei mucoasei intestinale, precum și atrofia și tocirea vilozităților. 12 Absorbția fluidelor și a nutrienților este afectată și se dezvoltă ulcerații ale mucoasei, ducând la diaree, tenesme, descărcări sângeroase și mucoase, hematochezie și incontinență. Dacă ulcerațiile persistă, se poate produce translocație bacteriană și poate duce la sepsis sistemic. Mai mult de jumătate dintre pacienții supuși radioterapiei pelvine vor dezvolta simptome diferite în contextul acut. 13 Odată ce terapia este oprită, criptele intestinale se regenerează și apare vindecarea mucoasei, dar simptomele pot dura până la 6 luni. Simptomele acute sunt de obicei autolimitate, se îmbunătățesc la scurt timp după încetarea tratamentului și răspund la tratamentele medicale normale pentru enterită. Simptomele sunt de obicei dependente de doză și răspund favorabil la reducerea dozei. Încetarea tratamentului este rareori necesară pentru controlul simptomelor, iar prezența toxicității acute nu prezice neapărat dezvoltarea leziunii simptomatice a radiațiilor cronice. 11
Schimbări cronice
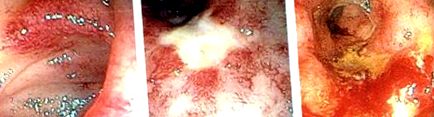
Efectele leziunilor cronice cauzate de radiații apar la 6 până la 12 luni după tratament. Efectele toxice ale radiațiilor fac ca endoteliul de susținere a vasculaturii să devină neregulat, ducând progresiv la fibroza capilarelor care susțin intestinul. Aceasta creează o endarterită obliterativă care duce la ischemie și fibroză a intestinului (Fig. 1). 14 Aceste modificări patologice se manifestă clinic ca obstrucții parțiale sau complete ale intestinului datorate stricturilor, motilității afectate, fistulelor, sângerării GI, afectării absorbției nutriționale și, uneori, perforației cu sepsis. 14 15 Pentru chirurg, gestionarea acestor complicații tardive este adesea provocarea mai formidabilă decât cele din mediul acut. Aceste modificări cronice nu sunt de obicei reversibile și nu se corelează cu apariția simptomelor acute.
Constatări endoscopice ale rănirii prin radiații. (Retipărit cu permisiunea Bo Shen, MD, Cleveland Clinic Foundation, 2015. Toate drepturile rezervate.)
Managementul leziunilor intestinului subțire induse de radiații
Diagnostic și evaluare
Deoarece intervenția chirurgicală este rareori necesară pentru cei cu toxicitate acută la radiații, accentul acestei secțiuni se va concentra asupra managementului chirurgical al bolilor cronice de radiații. Acești pacienți prezintă unele dintre cele mai provocatoare probleme în chirurgia abdominală și o înțelegere inadecvată a istoricului medical sau o planificare chirurgicală deficitară duce adesea la rezultate chirurgicale nepotrivite. Factorii importanți includ durata tratamentului cu radioterapie, regimul de dozare, câmpurile țintă și complicațiile în timpul tratamentului, precum și neoplasmul primar și istoricul chirurgical anterior. Boala neoplazică recurentă trebuie exclusă ca etiologie a simptomelor. 2 Pacienții sunt adesea compromis din punct de vedere nutrițional, iar evaluarea gradului de malnutriție ajută la determinarea strategiei de optimizare preoperatorie în cazul în care este necesară intervenția chirurgicală. 12
În majoritatea cazurilor, boala de radiație a intestinului subțire poate fi diagnosticată și caracterizată folosind imagistica contrastată a intestinului subțire. Studiile privind contrastul intestinului subțire (enterocliză) au fost utilizate în mod tradițional pentru a detecta stricturile cu dilatare în amonte, fistule și alte elemente de obstrucție mecanică. Aceste studii pot fi puțin tolerate și pot da rezultate nespecifice, cu segmente înguste care nu contribuie întotdeauna clinic la simptome. Ischemia se prezintă ca „amprentă” pe aceste studii, iar separarea anselor intestinale poate reprezenta edem și fibroză a peretelui intestinal. 3 16
Enterografia tomografiei computerizate (CT) a înlocuit în mare măsură enteroclizele ca modalitate preferată de imagistică pentru leziunile cronice cauzate de radiații, deoarece este bine tolerată, delimitează stricturile și fistulele și distinge leziunile radiațiilor de malignitatea recurentă sau persistentă. 3 Tomografia integrată cu emisie de pozitroni-CT este de asemenea utilă pentru a distinge modificările post-tratament de malignitatea recurentă.
Enterografia prin rezonanță magnetică a apărut ca un instrument util pentru evaluarea intestinului subțire pentru leziuni provocate de radiații. 17 Beneficiile acestei modalități includ evitarea expunerii la radiații și a contrastului nefrotoxic, precum și imagistica țesuturilor moi de înaltă rezoluție. 18
Endoscopia capsulei este o răspundere în situația leziunii cronice cauzate de radiații, deoarece capsula poate fi depusă într-un segment stenotic al intestinului, completând o obstrucție. Este esențial să se identifice localizarea, amploarea și severitatea leziunilor cauzate de radiații relevante clinic. Nerespectarea echivalează cu o planificare chirurgicală slabă și va duce la rezultate chirurgicale slabe.
Managementul medical
Managementul chirurgical și principiile
Peste 30% dintre pacienții cu leziuni cronice cauzate de radiații vor necesita intervenție chirurgicală. 8 Înainte de orice intervenție chirurgicală, pacienții și chirurgii trebuie să fie de acord că obiectivele intervenției chirurgicale nu sunt de a vindeca boala, ci de a atenua complicațiile bolii. Daunele provocate de radiații sunt cumulative în timp și este posibil să reapară la mai mult de jumătate dintre pacienți după intervenția chirurgicală, adesea într-o locație diferită de locul inițial al patologiei.
Chirurgia se efectuează de obicei pentru ameliorarea simptomelor obstrucției parțiale sau complete datorate fibrozei țesuturilor și formării ulterioare a stricturilor intestinului subțire. Alte indicații includ fistula, perforația sau sângerarea. Pacienții se confruntă cu rate ridicate de morbiditate postoperatorie (30%) și mortalitate (5%). 8 26 Acei pacienți determinați să aibă un raport risc/beneficiu inacceptabil pot fi luați în considerare pentru gastrostomie decompresivă care să însoțească TPN sau o ostomie de deviere proximală a intestinului subțire.
Pregătiri pentru chirurgie
O discuție detaliată și documentarea riscurilor și beneficiilor cu consimțământul informat este o necesitate, cu o explicație explicită a așteptărilor și a obiectivelor paliative ale intervenției chirurgicale. Odată luată decizia de a continua cu intervenția chirurgicală, trebuie depuse toate eforturile pentru a corecta factori modificabili, cum ar fi anemia și tulburarea electrolitică la pacienții cu pierderi cronice din fistule sau diaree și malnutriție datorată anorexiei, obstrucției funcționale și obstrucției mecanice. Cei cu malnutriție severă (pierderea în greutate> 15% din greutatea corporală ideală sau albumina serică mai mică de 2,5 g/dl) pot necesita un curs preoperator de TPN. 8 Deși datele sunt limitate cu privire la durata terapiei preoperatorii, 3 27 un curs de 7 până la 10 zile este rezonabil cu continuarea postoperatorie până când nutriția enterală este tolerată în mod fiabil. 28
De asemenea, trebuie efectuată consultarea asistentei enterostomale și marcarea în toate cele patru cadrane. Aranjamentul pentru amplasarea stenturilor ureterale trebuie considerat cu tărie. Înainte de incizie, trebuie administrate antibiotice intravenoase adecvate și terapie subcutanată cu heparină.
Strategii intraoperatorii
Pacienții trebuie plasați într-o poziție de litotomie modificată, permițând accesul la perineu. Endoscopia intraoperatorie ar trebui să fie disponibilă. Abdomenul este de obicei accesat printr-o incizie a liniei medii cu disecție ascuțită pentru a evita leziunile termice ale intestinului care pot fi aderente dens la peretele abdominal anterior. Intrarea în abdomen departe de zona cea mai afectată permite „încercuirea inamicului” evitând zona cu cea mai gravă boală atunci când se încearcă intrarea. O incizie transversală infraumbilicală pentru a evita țesuturile radiate ale peretelui abdominal poate fi de asemenea utilizată și a fost asociată cu mai puține complicații ale plăgii. 29
Odată ce abdomenul este introdus și severitatea bolii este evaluată, este important să se elaboreze o strategie de ieșire în cazul în care boala este prea formidabilă sau factorii pacienților care exclud finalizarea intervenției chirurgicale. Pentru a facilita acest lucru, disecția ar trebui să înceapă de la proximal (unde daunele provocate de radiații sunt probabil mai puțin severe) la distale. Astfel, diversiunea fecală proximală poate fi efectuată dacă se fac mai multe enterotomii sau dacă factorii pacienților necesită întreruperea disecției ulterioare.
Există o dezbatere dacă să se mobilizeze pe deplin și să se examineze întregul intestin subțire sau să se abordeze numai segmentele intestinului bolnav. Susținătorii unei disecții limitate susțin că o mai mare adhesioliză crește riscul de enterotomie accidentală și de dezvoltare a fistulelor enterocutanate postoperatorii. Intestinul iradiat este în mod inerent delicat, friabil și neiertător, iar o leziune (în special una care este ratată) este o complicație dezastruoasă în această populație de pacienți. Susținătorii unei mobilizări complete de la flexura duodenojejunală la valva ileocecală susțin că originea simptomelor clinice nu este întotdeauna cunoscută, iar fistulele și abcesele nu sunt clar evidente în imagistica preoperatorie. Strategia operativă trebuie adaptată fiecărui pacient în parte.
Intestinul radiat prezintă o nuanță galben pal sau cenușiu, adesea cu mezenter inflamat, friabil, care sângerează ușor și trebuie manipulat ușor. Stricturile de diferite lungimi pot fi însoțite de dilatație cronică în amonte. Controversa cu privire la rezecția sau ocolirea segmentului intestinal afectat se concentrează pe riscurile relative ale scurgerilor anastomotice și ale mortalității. 8 26 30 Beneficiile rezecției peste bypass includ riscul de reapariție timpurie a simptomelor, durerea continuă, sângerarea GI și riscul apariției malignității în segmentul ocolit. 29 31 32 Intestinul care ar fi putut fi inclus în domeniul radiațiilor (ileon terminal, cec și colon drept) nu trebuie utilizat pentru o anastomoză pentru a atenua riscul de scurgere.
În unele situații, atât rezecția, cât și ocolirea ar produce un rezultat clinic nedorit. De exemplu, un caz care implică un segment lung al intestinului cu stricturi multiple, semnificative din punct de vedere clinic, poate duce la sindromul intestinului scurt dacă este rezecat sau poate prezenta un risc de creștere excesivă bacteriană și simptome persistente dacă este ocolit. O serie mică a descris utilizarea strictureplastiei în aceste segmente ca o manevră de „ultimă șansă” pentru a evita aceste rezultate și a arătat rezultate promițătoare fără scurgeri anastomotice și evitarea cu succes a dependenței de TPN. 33
Strategii tehnice
Se aplică principiile standard de creare a anastomozelor intestinale și se pune accent pe utilizarea de țesut sănătos, neradiat, cu aport bun de sânge. Unele secțiuni ale intestinului, cum ar fi ileonul terminal, cecul și colonul drept, pot avea leziuni cauzate de radiații, dar par a fi extrem de normale și nu ar trebui utilizate pentru anastomoză, dacă este posibil. Aderențele intestinale densa interloop pot fi tratate cu hidrodisecție, care utilizează soluție salină injectabilă pentru a delimita mai bine planurile țesuturilor, minimizând astfel leziunile serosale iatrogene sau enterotomiile. Țesutul mezenteric este notoriu friabil, scurtat și fibrotic, iar controlul mezenterului cu cleme și ligamente convenționale sau dispozitive de etanșare a vaselor comerciale nu este suficient. O tehnică utilă pentru un control mai bun este împărțirea mezenterului între cleme Kocher, cu sutură cromică grea # 1 interconectată pentru a controla vasele de sânge pe toată lungimea marginii mezenterice tăiate (Fig. 2).
- Institutul Național privind îmbătrânirea problemelor de prostată
- Perioada de recuperare a prostatitei Probleme de prostată Forumuri Pacient
- Probleme de obezitate și erecție la bărbați (disfuncție erectilă) - disfuncție erectilă (DE)
- Paul M Kanev, MD - Chirurgie neurologică, PHILADELPHIA, PA Profil - Edison Board of Education
- Obezitate și efecte mari ale IMC Chirurgie ortopedică; Recuperare