Cuprins
- 1. Introducere
- 2 Edem
- 3 răni și infecție
- 3.1 Necroza țesuturilor
- 3.2 Blistere ale pielii
- 3.3 Sinusurile și osteomielita
- 4 Durere
- 5 tratamente
- 6 Slăbiciune musculară, contracturi și instabilitate articulară
- 7 Disfuncție autonomă
- 8 Complicații specifice osteointegrării la pacienții trans femurali
- 9 Resurse
- 10 Referințe
Introducere
La fel ca în cazul oricărei intervenții chirurgicale, amputarea prezintă un risc de complicații. Chirurgii vor avea scopul de a reconstrui membrul la maximum, ținând seama de viabilitatea țesuturilor moi, lungimea osoasă și alte considerații anatomice. Cu toate acestea, starea de bază a bolii și managementul postoperator pot duce la complicații, dintre care cele mai frecvente sunt:
- Edem
- Rani și infecție
- Durere
- Slăbiciune musculară și contracturi
- Instabilitate articulară
- Disfuncție autonomă
- Complicații specifice osteointegrării
Low și colab. [1] au analizat datele a 2879 de pacienți din SUA care au avut amputații majore la nivelul extremităților inferioare în urma leziunilor traumatice ale membrelor inferioare. Au descoperit o rată ridicată de complicații în rândul acestui grup de pacienți și cel puțin 41,8% dintre acești pacienți au fost supuși cel puțin unei amputări de revizuire. Acești pacienți au rămas cu 5,5 zile mai mult în spital în comparație cu pacienții care nu au fost supuși unei revizuiri. Pentru acest sindrom al compartimentului populațional, după trauma inițială, a fost un predictor semnificativ al complicațiilor postoperatorii. [1]
Edem
Edemul butucului apare ca urmare a traumei și a manipulării greșite a țesuturilor în timpul intervenției chirurgicale [2]. După amputare, există un dezechilibru între transferul de lichid pe membranele capilare și reabsorbția limfatică [3]. Acest lucru, în combinație cu tonusul muscular redus și inactivitatea, poate duce la edem de butuc. Complicațiile care pot apărea din edemul butucului includ defectarea plăgii, durere, mobilitate redusă și dificultăți de montare protetică. [4]
Numeroase intervenții sunt folosite pentru a gestiona și preveni edemul postoperator al butucului, inclusiv șosete de compresie, pansamente rigide amovibile, exerciții, scânduri pentru scaunul cu rotile și asistență PPAM. Ghidul edem postoperator BACPAR (2012) detaliază dovezile din spatele acestor intervenții și recomandă utilizarea pansamentelor amovibile rigide, unde expertiza, timpul și resursele permit acest lucru. De asemenea, în conformitate cu acest ghid, ajutoarele PPAM, plăcile pentru butuc și șosetele de compresie au unele dovezi pentru controlul edemului, dar nu este funcția lor principală. [5] Consultați Managementul post-chirurgical acut al amputatului pentru mai multe informații.
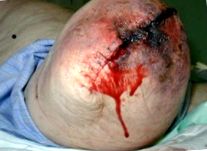
Rani și infecție
Infecția locului chirurgical după amputare este frecventă și, precum și creșterea morbidității pacientului, poate avea efecte negative asupra vindecării, durerii fantomă și timpul până la montarea protetică [6]. Factorii de risc pentru o infecție cu butuc includ diabetul zaharat, bătrânețea și fumatul, care sunt toți numitori comuni în rândul populației amputate [7]. Decizia de a introduce un canal de scurgere și de a folosi cleme în loc de suturi este, de asemenea, asociată cu un risc crescut de infecție.
Literatura sugerează o rată de infecție postoperatorie care variază între 12-70% în Marea Britanie [7], dar aceasta se datorează în mare măsură variației clasificării rănilor cu ciot. Criteriile Centrului pentru Controlul Bolilor (CDC) pentru infecția locului chirurgical (SSI) (2008) își propun să facă această clasificare mai standardizată [8]:
O infecție chirurgicală incizională superficială trebuie să îndeplinească următorul criteriu:
O infecție chirurgicală incizională profundă îndeplinește următorul criteriu:
Consecințele potențiale ale infecției includ terapia vac, dezbridarea plăgilor și intervenția chirurgicală de revizuire. Acest lucru poate crește durata de spitalizare și riscul de morbidități secundare, cum ar fi pneumonia sau funcția redusă. Plăgile trebuie inspectate în mod regulat, astfel încât să poată fi detectate orice semne de infecție.
Rana se poate deschide de-a lungul liniei chirurgicale (dehiscență). Acest lucru se întâmplă atunci când rana nu este suficient de puternică pentru a rezista forțelor plasate pe ea și ar putea duce la expunerea mușchilor și a oaselor. Aceste forțe includ o cădere directă (cea mai frecventă), traume sau forfecare. Alte cauze pot include îndepărtarea suturilor prea repede sau umflarea membrului rezidual. Intervenția chirurgicală este de obicei indicată cu dehiscență totală. [9]
Următoarele tipuri de răni pot fi întâlnite:
Necroza țesuturilor
Perfuzia tisulară slabă duce la ischemie și necroză. Se pot observa modificări ale pielii întunecate, decolorarea pătată și slough. Acest lucru poate duce la deteriorarea ulterioară a rănii și dehiscență [9]. În funcție de întinderea țesutului neviabil, este deseori necesară dezbridarea plăgii sau revizuirea.
Blistere de piele
Edemul plăgii, elasticitatea redusă sau pansamentele strânse ale butucului și pansamentele adezive aplicate cu tensiune pot crește fricțiunea epidermei și pot provoca vezicule ale pielii. Se pot forma și vezicule datorită infecției, tracțiunii și unei reacții alergice. [9]
Sinusurile și osteomielita
Un sinus profund, infectat, poate masca adesea osteomielita și poate întârzia vindecarea. Sinusul se poate extinde de la piele la țesuturile subcutanate și gestionarea include adesea terapie antibiotică agresivă. Uneori, intervenția chirurgicală este o opțiune, cu toate acestea, acest lucru poate avea un impact asupra formei butucului și a rezultatelor reabilitării [9]
Mai multe informații despre vindecarea rănilor în urma amputării membrelor inferioare de la Academia Americană de Ortoriști și Protezisti.
Durerea este o consecință inevitabilă a amputării. Există mai multe tipuri de senzații în urma unei amputări care ar trebui discutate atunci când se face referire la durerea care urmează amputării. Unele dintre ele sunt extrem de dureroase și teribil de neplăcute; unele sunt pur și simplu ciudate sau desconcertante. Într-o formă sau alta, ele sunt experimentate de majoritatea oamenilor în urma unei amputări.
Durerea după amputare poate fi izolată la nivelul membrului rezidual sau poate apărea ca durere fantomă. Pentru mulți, durerea nu va rezulta doar din trauma intervenției chirurgicale, ci va include și o prezentare neuropatică cunoscută sub numele de durere fantomă la membre (PLP). Atunci când amputarea a rezultat dintr-un incident traumatic, cum ar fi într-un cadru de dezastru, acest lucru poate fi complicat prin vătămarea coexistentă a aceluiași membru sau a altor părți ale corpului. Pentru kinetoterapeuții implicați în etapele timpurii și postacute ale reabilitării, provocarea este determinarea cauzelor nociceptive și neuropatice care necesită atenție pentru a gestiona pacientul și astfel să permită reabilitarea eficientă.
- Durerea post-amputare: Durerea post-amputare la locul plăgii trebuie să se distingă de durerea membrului rezidual și a membrului fantomă. După amputare, toate cele trei pot apărea împreună [10]
- Durere de membru rezidual (RLP): Pacienții pot simți adesea dureri sau senzații în zonele adiacente părții corpului amputate. Acest lucru este cunoscut sub numele de membră reziduală (RLP) sau durere de ciot. Este adesea confundat cu și intensitatea sa este adesea corelată pozitiv cu PLP [11] .
- Phantom Limb Sensation: Aceasta este o experiență normală pentru majoritatea persoanelor amputate, dar este nu o senzație nocivă, care ar putea fi descrisă de pacient ca neplăcută. Adesea poate fi descrisă ca o senzație de furnicături ușoare sau, în astfel de cazuri, reasigurarea este cheia [12] .
- Phantom Limb Pain (PLP): Clasificat ca durere neuropatică, în timp ce durerea RLP și post-amputare este clasificată ca durere nociceptivă. PLP este adesea mai intens în porțiunea distală a membrului fantomă și poate fi exacerbată sau provocată de factori fizici (presiunea asupra membrului rezidual, ora din zi, vreme) și factori psihologici, cum ar fi stresul emoțional. Descriptorii utilizați în mod obișnuit includ ascuțit, crampe, arsură, electric, sărituri, zdrobire și crampe.
În plus față de aceste 4 tipuri de durere care pot fi experimentate după amputare, clinicienii ar trebui să fie conștienți de durerea care poate fi cauzată de patologia coexistentă:
- Durere vasculară - cum ar fi claudicarea indusă de efort sau durerea cauzată de boli vasculare
- Dureri musculo-scheletice - durere cauzată de alte leziuni suferite în timpul unei amputări traumatice, dureri musculo-scheletice cauzate de modele anormale de mers, durere cauzată de procesele normale de îmbătrânire sau uzură excesivă a articulațiilor și țesuturilor moi ale membrului rezidual.
- Neuroame - durere localizată, ascuțită/împușcătură/parestezie reprodusă prin palpare locală și semnul Tinel, ameliorat prin injecție cu LA.
Durerea protetică este, de asemenea, o preocupare și poate fi cauzată de:
- Priza necorespunzătoare - lipsa contactului distal, scutire osoasă insuficientă, prea strânsă, prea slabă, pistonarea cauzează frecare/vezicule
- Alinierea incorectă și distribuția presiunii
- Proteza îmbrăcată incorect, inclusiv numărul/grosimea șosetelor
- Transpirație excesivă/deteriorare a pielii Hiperplazie cruntă
Tratamente
Există o mare varietate de metode medicale/chirurgicale și non-medicale pentru tratamentul durerii post-amputare:
- Analgezie postoperatorie adecvată
- Educația pacientului
- Limitați edemul
- Preveniți contractele
- Abordați slăbiciunea și dezechilibrele musculo-scheletice
- Desensibilizare - masaj/bandaj
- Mută pacientul în mișcare, distragerea ajută
- Antrenament protetic precoce
Mai jos, Peter Le Feurve, un kinetoterapeut interesat de durere vorbește despre gestionarea durerii la amputați;
Slăbiciune musculară, contracturi și instabilitate articulară
După amputare, nu este neobișnuit ca pacienții să experimenteze durere, slăbiciune musculară sau instabilitate în structuri care nu sunt asociate direct cu amputarea. Aceste structuri compensatorii sunt mușchii și articulațiile care sunt necesare pentru a îndeplini funcții suplimentare după amputare, rezultând adesea rigiditate, spasm sau durere.
Efectele repausului la pat și ale mobilității reduse sunt, de asemenea, bine documentate. Decondiționarea are ca rezultat diminuarea masei musculare, scurtarea sarcomerului, reducerea forței musculare și modificări ale structurilor cartilaginoase [13]. Prin urmare, este esențial ca pacienții amutați să efectueze reabilitare funcțională și programe de exerciții personalizate încă din ziua 1 după operație. Contractele de flexie a șoldului și contractele de flexie a genunchiului sunt complicații frecvente după amputare și pot avea un impact semnificativ asupra reabilitării protetice.
Exercițiile ROM ar trebui încorporate pentru a evita contracturile, precum și minciuni predispuse pentru a preveni contracturile de flexie a șoldului, un sac de nisip ar putea fi plasat lângă reziduu pentru a preveni o contractură de răpire a șoldului. Un sac de nisip ar putea fi, de asemenea, plasat pe partea inferioară a unui reziduu transtibial atunci când pacientul este predispus, pentru a preveni contracțiile de flexie a șoldului. [14] .
Regimurile de fizioterapie ar trebui să cuprindă următoarele elemente:
- Gama de exerciții de mișcare
- Exerciții de întărire
- Se întinde
- Exerciții de stabilitate de bază
- Practică de mobilitate timpurie
- Practica de transfer
- Exerciții de echilibru
- Ajutor PPAM și reeducarea mersului
Disfuncție autonomă
Sindroamele regionale complexe ale durerii (CRPS) sunt tulburări neuropatice ale durerii care se dezvoltă ca o consecință disproporționată a traumei care afectează membrele [17]. Simptomele includ durere distală, alodinie și disfuncție autonomă și motorie. Membrul rezidual poate apărea fierbinte, umflat și trofic din cauza controlului modificat al sistemului nervos simpatic.
Din cauza lipsei de înțelegere cu privire la anomaliile fiziopatologice care stau la baza CRPS, tratamentul ar trebui să fie multidisciplinar și să cuprindă neurologi, fizioterapeuți și psihologi, pentru a numi doar câțiva. Antidepresivele s-au dovedit a fi benefice în reducerea durerii neuropatice [18] alături de blocurile nervoase, TENS, exerciții gradate și mobilizare.
Complicații specifice osteointegrării la pacienții trans femurali
Complicații majore rare
- Mecanică: fracturi ale șuruburilor, bonturilor, dispozitivelor de fixare [19], slăbirea implantului [20]
Complicații minore frecvente:
- Cel mai frecvent este infecția superficială [19] și complicațiile țesuturilor moi [20]
- Numărarea caloriilor fast-food în timpul vacanței - SAS Learning Post
- Câine gras câine nefericit viață scurtă Bangkok Post de învățare
- Liderul încrucișat păstrează Asahi Foods; promisiune de pește sushi perfect; Denver Post
- Creșterea în greutate între sarcini poate amenința supraviețuirea copiilor - The Washington Post
- Efectele dietei mediteraneene la pacienții cu răceli recurente și complicații frecvente -