Sunteți sigur de diagnosticare?
La ce ar trebui să fii atent în istorie
Istoria parapsoriazisului plăcii mici sau mari (SPP sau LPP) este remarcabilă pentru evoluția sa cronică indolentă (uneori de zeci de ani); lipsa simptomelor, cu excepția posibilului prurit ușor; și tendința de a se îmbunătăți și chiar de a regresa complet în timpul verii sau expunerii la lumina soarelui. Deoarece parapsoriazisul și în special LPP este legat de micoza fungoidelor (MF), întrebați pacientul despre istoricul personal sau familial de limfom. Pacienții cu parapsoriazis pot avea rareori antecedente de lichenoide pitiriazice.
Constatări caracteristice la examinarea fizică
La examinarea fizică, atât SPP cât și LPP se caracterizează prin patch-uri (sau uneori plăci plate) mai degrabă decât plăci infiltrate, în concordanță cu faptul că termenul francez plaque echivalează cu termenul englezesc patch. Leziunile sunt variabil eritematoase și localizate pe zone protejate de soare. La pacienții cu pielea închisă la culoare, leziunile pot fi hiperpigmentate sau hipopigmentate.
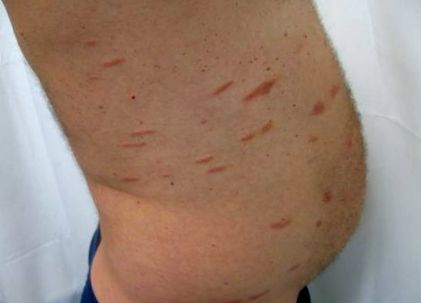
SPP se caracterizează prin erupții monomorfe compuse din pete rotunde-ovale, de formă regulată, acoperite de scară fină, cu dimensiuni de 2-6 cm în diametru. Leziunile pot avea o ușoară suprafață atrofică. Modificările poikilodermatoase sunt rare. Plasturii sunt eritematoși, uneori prezintă culoarea somon sau roșu-gălbui. În varianta digitată, leziunile sunt caracterizate de patch-uri alungite, asemănătoare degetelor, care pot măsura oriunde de la mai puțin de 6 cm la 10 cm sau mai mult de-a lungul axei lor lungi (Figura 1).
figura 1.
Parapsoriazis mic de placă. Varianta dermatozei de digitabilitate.
Leziunile SPP sunt de obicei localizate bilateral, de obicei pe trunchiul superior. Cu toate acestea, implică adesea și membrele, preferențial aspectele interioare ale membrelor superioare, trunchiul inferior, inghinele și coapsele interioare. Leziunile pot fi răspândite sau mai limitate în distribuția lor. Leziunile variantei digitate sunt de obicei orientate de-a lungul liniilor de decolteu și de obicei situate simetric pe părțile laterale ale trunchiului.
Plasturii de LPP seamănă cu SPP, dar sunt mai mari și mai puțin monomorfi. Cele mai multe leziuni sunt mai mari de 6 cm și sunt localizate pe trunchi și membre. Mai exact, LPP se găsește pe aspectele interioare ale membrelor superioare, trunchiul inferior, inclusiv fese, zone inframamare și coapse (Figura 2). Este compus din pete solzoase rotunde-ovale și/sau neregulate, de obicei cu o suprafață atrofică. În cazuri rare, leziunile prezintă triada clinică a poikiloderma vasculare atrophicans; adică atrofie, hiper- și hipopigmentare și telangiectazie.
Figura 2.
Parapsoriazisul plăcii mari. Pete mari de formă neregulată pe aspectele interioare ale membrelor superioare. Rețineți suprafața atrofică a unor plasturi.
Ca și în cazul SPP, leziunile sunt eritematoase variabile, variind de la roșu-maroniu până la roșu mai aprins. În pielea de culoare, acestea pot fi hiperpigmentate sau hipopigmentate. Plasturii hipopigmentați pot fi observați și la copii. Deoarece LPP poate progresa până la MF evident, căutați cu atenție posibila prezență a leziunilor sugestive ale MF (plasturi cu configurație neobișnuită; mai multe plăci infiltrate, majoritatea leziunilor în zonele dublu acoperite) și pentru prezența oricărui ganglion limfatic mărit.
„Parapsoriazisul retiform” este o variantă a LPP. Este caracterizată de patch-uri răspândite necorespunzătoare într-un model asemănător rețelei.
Leziunile SPP și LPP pot fi observate la același pacient în același timp. Prin urmare, căutați prezența posibilă a acestor două tipuri de leziuni la orice pacient cu trăsături clinice de parapsoriazis.
Rezultatele așteptate ale studiilor de diagnostic
Examenul histopatologic (de preferință 6 mm în diametru) este pasul următor în elaborarea diagnosticului SPP sau LPP. Cu excepția emolienților, este esențial să opriți toate tratamentele topice, în special steroizii, cu cel puțin 2 săptămâni înainte de biopsie, sau altfel caracteristicile histopatologice pot fi suprimate.
La pacienții cu SPP cu leziuni uniforme, este de obicei suficient să se obțină o singură biopsie dintr-o leziune reprezentativă. La pacienții cu LPP, în special la cei care prezintă variații de dimensiune și/sau formă, se recomandă obținerea de biopsii din mai multe locuri pentru a exclude posibilitatea MF. Cu siguranță, prezența oricărui plasture poikilodermatos într-un astfel de context este extrem de suspectă pentru MF și ar trebui să fie biopsiată. De asemenea, plasturile cu configurație neobișnuită (leziune arciformă sau în formă de rinichi) ar trebui, de asemenea, să ridice suspiciunea pentru MF și ar trebui să fie biopsiate.
Constatările histopatologice ale SPP și LPP se caracterizează prin modificări nespecifice, cu constatări ocazionale care se pot suprapune cu MF în stadiu patch-uri. Există un infiltrat limfocitar în derma superficială. Epiderma suprapusă demonstrează spongioză focală și/sau acantoză psoriasiformă. Uneori se poate observa exocitoza focală a limfocitelor mici cu sau fără spongioză, dar constatările generale nu au reușit să îndeplinească criteriile histopatologice minime pentru MF. Infiltratul este compus în principal din celule T CD4 +. Rearanjarea clonală a receptorului de celule T realizată prin reacția în lanț a polimerazei (PCR) se găsește în pielea lezională în procente variabile ale ambelor tipuri de parapsoriază, deși mai frecvent în LPP.
Nu există recomandări publicate pentru analiza imunohistochimică și genotipică în parapsoriazis. În prezent, majoritatea autorilor susțin că diagnosticul de parapsoriazis se bazează doar pe corelația dintre constatările clinice și histopatologice. Nu este necesar niciun test de sânge sau radiologic în cazurile cu SPP sau LPP, deși nu există linii directoare publicate.
De obicei, diagnosticul clinic al SPP este simplu. Principalul diagnostic diferențial este MF asemănător SPP. Conform unui studiu amplu, 27% dintre pacienții cu SPP au avut descoperiri histopatologice ale MF precoce. Cu toate acestea, dacă acești pacienți ar trebui diagnosticați ca MF în stadiu de patch-uri este încă controversat, deoarece nu se cunoaște implicația prognostică a acestor cazuri.
La pacienții care prezintă un istoric scurt de erupție (până la câteva săptămâni), pitiriazis rosea (PR) poate fi inclus în diagnosticul diferențial. Cu toate acestea, SPP este rareori la fel de răspândit ca PR. De asemenea, plasturele herald și solzii gulerelor care acoperă leziunile, ambele caracteristice PR, lipsesc în SPP. La pacienții care prezintă un istoric scurt (până la câteva luni) de erupție, sifilisul secundar poate fi inclus în diagnosticul diferențial. Verificați întotdeauna ganglionii limfatici periferici care sunt în mod caracteristic măriți în sifilisul secundar.
Principalul și aproape singurul diagnostic diferențial al LPP este MF. De fapt, numai din punct de vedere clinic, este imposibil să se facă diferența între MF în stadiu patch și LPP. Diagnosticul final se bazează în principal pe constatări histopatologice, și anume dacă este diagnosticat pentru MF sau nu îndeplinește criteriile pentru această malignitate. Cazurile care prezintă caracteristici clinice ale LPP, dar constatările histopatologice ale MF ar trebui să fie diagnosticate ca MF în stadiu de patch-uri și nu ca LPP.
Cu toate acestea, trebuie amintit că nu există criterii minime universal acceptate pentru diagnosticarea MF precoce. Mai mult, diagnosticul histopatologic clar numai prin colorarea hematoxilinei-eozinei poate fi dificil de realizat în MF precoce. Societatea Internațională a Limfomului Cutanat (ISCL) a propus un algoritm de diagnostic pentru MF precoce. Aceasta încorporează caracteristici clinice, histopatologice, imunohistochimice și genotipice. Pentru un diagnostic de MF este necesar un total de cel puțin 4 puncte. Prin urmare, în cazurile cu LPP care prezintă caracteristici histopatologice sugestive, dar nu diagnostice pentru MF, se recomandă să se ordoneze colorări imunohistochimice și analize de rearanjare a genei gamma TCR.
Granulomul macular anular în distribuția „trunchiului de scăldat” poate fi diagnosticat greșit ca LPP. Cu toate acestea, solzii fini și suprafața atrofică care sunt caracteristice LPP lipsesc în granulomul anular.
În cele din urmă, erupția limfomatoidă a medicamentelor este menționată în unele manuale ca un posibil simulator al SPP și LPP. Cu toate acestea, astfel de cazuri sunt extrem de rare. Există un raport de caz privind dermatoza digitată indusă de inhibitorul ECA, cu o durată de 3 ani. Erupția s-a eliminat la câteva luni după întreruperea tratamentului. Prin urmare, în ciuda rarității sale, se recomandă efectuarea unui istoric meticulos al medicamentelor la pacienții cu parapsoriazis, cu accent special asupra medicamentelor raportate în literatură pentru a induce reacții medicamentoase limfomatoide (inhibitori ai ECA, anticonvulsivante, blocante ale canalelor de calciu, antidepresive, agenți de scădere a lipidelor, antipsihotice, antihistaminice, beta-blocante)
Cine riscă să dezvolte această boală?
Există o predominanță categorică a bărbaților. Parapsoriazisul poate afecta orice grup de vârstă, deși este rar în rândul copiilor. Incidența maximă este deceniul al cincilea. Nu există factori de precipitare cunoscuți, cum ar fi infecțiile. În prezent nu există mijloace pentru a prezice care PP va progresa la MF. Deși valoarea prognostică a unei clone de celule T rămâne controversată, rezultatele unui studiu recent sugerează că prezența unei clone de celule T cutanate la pacienții cu PP este un predictor al progresiei către MF.
Care este cauza bolii?
Atât etiologia, cât și patogeneza parapsoriei sunt necunoscute.
Parapsoriazisul este privit în prezent ca o formă de dermatită clonală, dată fiind detectarea clonalității celulelor T la o fracțiune de pacienți cu SPP sau LPP. Ambele tipuri reprezintă probabil etape diferite într-un continuu de tulburări limfoproliferative cutanate. Progresia SPP către plăci și tumori de MF dovedite de biopsie a fost documentată în cazuri extrem de rare. Prin urmare, în ciuda detectării ocazionale a caracteristicilor histopatologice ale MF în cazurile cu caracteristici clinice ale SPF, este încă controversat dacă acestea reprezintă de fapt MF de tip SPP sau doar un simulant al MF.
Aceste constatări pot fi detectate deja la prima evaluare a pacientului sau mai târziu în decursul anilor (într-un studiu retrospectiv, până la 10% dintre pacienții cu SPP în urma monitorizării). S-a sugerat că SPP este un limfom abortiv în care clona celulelor neoplazice nu depășește niciodată mecanismele de control al gazdei și nu se poate extinde. În prezent, majoritatea autorilor consideră SPP ca o dermatită cu potențial redus, dacă există, de a evolua spre MF evidentă.
În schimb, urmărirea pe termen lung a pacienților cu LPP a documentat dezvoltarea MF evidentă în 7,5% -14% din cazuri. Aceste constatări, împreună cu detectarea descoperirilor histopatologice ale MF la un procent semnificativ de pacienți cu caracteristici clinice ale LPP (fie la momentul primei evaluări, fie mai târziu în decursul anilor) indică faptul că o fracțiune de cazuri cu LPP reprezintă un stadiu patch al MF. Există încă controverse cu privire la faptul dacă toate cazurile de LPP ar trebui să fie considerate ca MF în stadiu incipient sau doar cele care îndeplinesc criteriile pentru diagnosticul definit al MF. În opinia autorului, LPP lipsit de rezultatele histopatologice ale MF sau neîndeplinirea criteriilor minime propuse de ISCL pentru diagnosticarea precoce a MF, ar trebui privit ca un precursor al MF.
Implicații și complicații sistemice
SPP sau LPP nu este asociat cu nicio boală sistemică. Cu excepția riscului potențial pentru LPP de a deveni MF, nu există caracteristici sistemice ale SPP sau LPP. Recent, pacienții danezi cu parapsoriazis s-au dovedit a avea un risc semnificativ crescut de cancer ulterior, mai ales limfom non-Hodgkin și alte tumori maligne hematologice.
Opțiuni de tratament
Opțiunile de tratament sunt sintetizate în Tabelul I.
Tabelul I.
| Corticosteroizi topici | NBUVB |
| Bexaroten topic | Baie la soare PUVA PUVABBUVBUVA + UV popular Fototerapie vizată Laser cu excimer |
Abordare terapeutică optimă pentru această boală
Nu există tratament curativ pentru SPP și LPP. Perioadele lungi de remisie completă nu sunt de obicei realizate după întreruperea tratamentului. Abordările terapeutice se bazează pe serii de cazuri și pe opiniile experților.
SPP are un potențial redus, dacă există, de a evolua către MF evident. Prin urmare, beneficiul pe termen scurt al oricărui tratament trebuie echilibrat cu atenție cu potențialul de reacții adverse. Luată împreună, strategia neintervențională este o abordare legitimă de primă linie.
Determinați amploarea erupției și ce efect are asupra calității vieții pacientului. La pacienții cu leziuni relativ puține care necesită tratament, steroizii topici puternici la superpotenți (de exemplu, propionatul de clobetasol 0,05%) sunt tratamentul de primă linie. Steroidul trebuie aplicat în fiecare noapte până la dispariția leziunilor (de obicei în decurs de 2-3 săptămâni) și apoi fie pentru întreruperea tratamentului, fie pentru a reduce frecvența de aplicare la o dată sau de două ori pe săptămână ca terapie de întreținere.
Ultravioletul cu bandă îngustă B (NBUVB) este un tratament de a doua linie în astfel de cazuri. Marea majoritate a pacienților vor obține un răspuns complet. Într-un studiu, toți pacienții au obținut un răspuns complet după un număr mediu de 33 de expuneri. Terapia de întreținere nu este de obicei justificată. Pentru cei cu forma foarte localizată de SPP, fototerapia țintită sau laserul cu excimeri sunt opțiuni rezonabile. S-a dovedit că gelul de 1% Bexaroten este benefic la o serie mică de pacienți cu un răspuns global de 63%. Toți pacienții au prezentat iritații ale pielii.
La pacienții cu o boală răspândită care necesită terapie, NBUVB este tratamentul de primă linie. Cu excepția psoralen plus UVA (PUVA), alte alternative fototerapeutice care apar în tabel sunt opțiuni rezonabile. Terapia de întreținere poate fi luată în considerare. Tendința SPP de recidivă sugerează că pacienții pot necesita un număr mare de expuneri la UV pe parcursul vieții pentru a menține boala în remisie. Prin urmare, din considerente de siguranță, PUVA trebuie rezervat de obicei pacienților care nu au reușit alte abordări fototerapeutice. În general, expunerea la lumina soarelui în timpul orelor sigure cu sau fără steroizi topici este o alternativă rezonabilă la fototerapie în cazurile cu SPP.
Majoritatea autorilor consideră că pacienții cu LPP care nu îndeplinesc criteriile pentru MF precoce ar trebui tratați pentru a induce o remisie semnificativă. Cu toate acestea, în prezent nu există dovezi că tratamentul previne progresia către MF. Într-un studiu, nu a existat nicio diferență semnificativă între pacienții tratați cu UV sau cei tratați cu privire la dezvoltarea MF, fie în SPP, fie în LPP.
Deși opțiunile terapeutice pentru ambele tipuri de parapsoriazis sunt similare, PUVA este administrat mai larg la pacienții cu LPP, datorită naturii bolii. Expunerea la lumina soarelui în timpul orelor de siguranță cu sau fără steroizi topici este o alternativă rezonabilă la fototerapie în cazurile cu LPP cu relativ puține leziuni. LPP care este de fapt o manifestare a MF în stadiu de patch-uri ar trebui tratat în consecință (vezi capitolul relevant).
Managementul pacientului
Explicați că SPP și LPP sunt afecțiuni cronice cu curs indolent, adesea cu perioade de exacerbare și regresie. Explicați factorii care pot afecta aspectul leziunilor: expunerea la soare duce de obicei la estomparea leziunilor, în timp ce dușul cu apă fierbinte face uneori leziunile mai proeminente, datorită dilatării vaselor de sânge. Explicați că, în general, nu există tratament curativ pentru parapsoriazis. Subliniați că după întreruperea tratamentului, ambele tipuri recidivează de obicei în câteva luni, dar uneori după perioade mai lungi.
Asigurați-vă că pacientul înțelege că SPP este o afecțiune inflamatorie. Asigurați-l pe pacient că riscul de a dezvolta un limfom cutanat cu potențial de a pune în pericol viața este practic nul. Spuneți pacientului că riscul oricărui tratament ar trebui să fie echilibrat cu atenție față de efectele secundare potențiale și că trebuie evitat tratamentul excesiv. Subliniați că nu există dovezi că tratamentul poate afecta progresia către MF. Luate împreună, explicați că terapia nu este obligatorie.
Explicați că LPP este considerat ca o afecțiune a pielii pre-limfomatoase. Explicați că, în ciuda lipsei de dovezi cu privire la beneficiile tratamentului în prevenirea progresiei către MF, toate autoritățile de conducere recomandă tratarea erupției. Este important să subliniem necesitatea unei urmăriri periodice. Explicați că biopsiile repetate sunt de așteptat în viitor, pentru a exclude dezvoltarea MF. Asigurați-l pe pacient că ar trebui să se dezvolte MF, prognosticul pentru MF în stadiu incipient și, în special, în stadiu de patch-uri, este favorabil. În cazul în care pacientul este diagnosticat cu MF în stadiu de patch-uri, consultați capitolul dedicat limfomului cu celule T cutanate.
Scenarii clinice neobișnuite de luat în considerare în gestionarea pacientului
La pacienții cu piele grav afectată de soare, cu sau fără antecedente de cancer de piele nonmelanom, trebuie luată în considerare combinația de NBUVB și acitretină. La pacienții cu LPP larg răspândit, care prezintă un risc crescut de a dezvolta melanom, trebuie făcută precauție cu fototerapie, în special cu PUVA. În general, evitați tratamentul de întreținere cu fototerapie. Muștarul cu azot topic este o opțiune alternativă rezonabilă în astfel de cazuri.
Niciun sponsor sau agent de publicitate nu a participat, nu a aprobat sau a plătit pentru conținutul furnizat de Decizia de asistență în Medicine LLC. Conținutul licențiat este proprietatea DSM și este protejat de drepturile de autor.
- Parapsoriazis, placă mică, consult clinic de 5 minute
- Cereale mici, câștiguri mari care hrănesc triticale la porci - Fermieri practici din Iowa
- MyPlate, Ritz Crackers and a Case for Small Government - KineSophy
- Europarlamentarul din Rusia spune greva foamei A; Contribuție mică; Pentru a menține Cecenia în centrul atenției
- Wellness Pure Energy - Fitness și nutriție inutitive - Cursuri în grupuri mici - Integrează-te