- De la catedrele de radiologie (BDP, CNW, AM, NSA, SBR), Fizică medicală (SBR), Medicină (SBR), Medicină de urgență (SBR) și Chirurgie generală (LMF, JAG), Facultatea de Medicină a Universității din Wisconsin și Sănătate publică, E3/311 Clinical Science Center, 600 Highland Ave, Madison, WI 53792-3252; Radiologi Madison, SC, Madison, Wis (B.D.P.); Departamentul de Chirurgie Generală, William S. Middleton Memorial Veterans Hospital, Madison, Wis (L.M.F.); Departamentul de imagistică diagnostic, St. Spitalul de cercetare pentru copii Jude, Memphis, Tenn (N.S.A.); Departamentele de radiologie, Grupul de imagistică hepatică (AS, YC, JH, CBS), Pediatrie, Secția de gastroenterologie (JBS), Chirurgie generală (GJ, SH) și Laboratorul de statistică calculată și aplicată (TW, ACG), Universitatea din California, San Diego, California. și Departamentul de Chirurgie, Virginia Commonwealth University, Richmond, Va (G.M.C.).
- Adresa corespondență către B.D.P. (e-mail: [e-mail protejat]).
Abstract
Scop
Pentru a monitoriza longitudinal grăsimea hepatică înainte și după intervenția chirurgicală bariatrică utilizând RMN cantitativ chimic codificat prin schimbare (CSE) și pentru a compara cu modificările indicelui de masă corporală (IMC), greutate și circumferința taliei (WC).
Materiale și metode
Pentru acest studiu prospectiv, care a fost aprobat de către comisia de evaluare internă, un număr total de 126 de participanți cu obezitate care au fost supuși evaluării pentru o intervenție chirurgicală bariatrică cu dietă preoperatorie cu conținut scăzut de calorii (VLCD) au fost recrutați din 27 iunie 2010 până în 5 mai 2015 Consimțământul informat scris a fost obținut de la toți participanții. Participanții au fost supuși RMN-ului CSE care măsoară fracția de grăsime a densității de protoni hepatici (PDFF) înainte de VLCD (2-3 săptămâni înainte de operație), după VLCD (1-3 zile înainte de operație) și 1, 3 și 6-10 luni după operație. Regresia liniară a fost utilizată pentru a estima ratele de modificare a PDFF (DPDFF) și a antropometriei corporale. PDFF inițial (PDFF0), antropometria inițială și ratele de schimbare antropometrice au fost evaluate ca predictori ai DPDFF. Regresia cu efecte mixte a fost utilizată pentru a estima timpul pentru normalizarea PDFF.
Rezultate
Cincizeci de participanți (vârsta medie, 51,0 ani; intervalul de vârstă, 27-70 de ani), inclusiv 43 de femei (vârsta medie, 50,8 ani; intervalul de vârstă, 27-70 ani) și șapte bărbați (vârsta medie, 51,7 ani; intervalul de vârstă, 36 –62 ani), cu PDFF0 ± deviația standard medie de 18,1% ± 8,6 și IMC mediu de 44,9 kg/m 2 ± 6,5 au finalizat studiul. La 6-10 luni după operație, PDFF mediu a scăzut la 4,9% ± 3,4 și IMC mediu a scăzut la 34,5 kg/m 2 ± 5,4. Timpul mediu estimat până la normalizarea PDFF a fost de 22,5 săptămâni ± 11,5. PDFF0 a fost singurul predictor puternic atât pentru DPDFF, cât și pentru timpul de normalizare PDFF. Niciun corp antropometric nu a fost corelat cu niciun rezultat.
Concluzie
Fracțiunea medie a densității de protoni hepatici (PDFF) a scăzut la normal 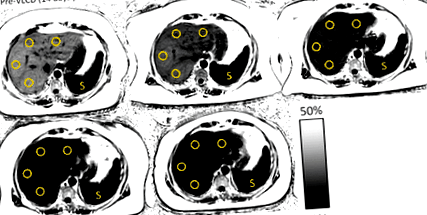
Figura 1: Hărți ale fracțiunii de grăsime cu densitate de protoni (PDFF,%) la o femeie în vârstă de 55 de ani care a suferit bypass gastric cu dietă preoperatorie foarte scăzută de calorii (VLCD) demonstrează o reducere progresivă a conținutului de grăsime hepatică. Regiunile de interes (cercuri) au fost obținute din fiecare segment Couinaud al ficatului, cu grijă pentru a evita vasele majore și au fost calculate în medie pentru a obține PDFF hepatic mediu. PDFF hepatic mediu inițial a fost de 28,3% la RMN preoperator (stânga sus), care a scăzut la 18,9% după perioada VLCD preoperatorie (mijlocul superior). După ocolirea gastrică, s-au observat scăderi suplimentare ale PDFF, măsurând 9,0% la 1 lună (dreapta sus), 5,8% la 3 luni (jos stânga) și, în final, normalizându-se la 4,1% la 6 luni (mijloc jos). Este furnizată o scală de conținut de grăsime PDFF. Ca referință internă, rețineți că semnalul PDFF rămâne constant scăzut în splină (S), în timp ce ficatul se întunecă progresiv pe măsură ce conținutul de grăsime scade. De asemenea, rețineți reducerea cantității de țesut adipos subcutanat. Indicele de masă corporală al femeii la fiecare moment a fost de 43,7, 41,7, 38,7, 36,4 și respectiv 32,4 kg/m 2.
Analize statistice
Figura 2: Diagrama de flux a cohortei de studiu. VLCD = dietă cu foarte puține calorii, NAFLD = boală hepatică grasă nealcoolică, IMC = indice de masă corporală, SD = deviație standard.
Dintre cei 50 de participanți incluși în analiza finală, toți au finalizat examinările RMN la punctele de timp MRI0, MRIVLCD, MRI1mo și MRI3mo, cu 40 finalizând, de asemenea, vizita finală RMN6-10mo. Toate au prezentat rezultate histologice hepatice care demonstrează cel puțin steatoza de gradul 1. La RMN0, vârsta medie a acestei cohorte finale a fost de 51,0 ani ± 11,2 (interval de vârstă, 27-70 de ani); pentru cele 43 de femei din această cohortă, vârsta medie a fost de 50,8 ani (intervalul de vârstă, 27-70 de ani), iar pentru cei șapte bărbați, 51,7 ani (intervalul de vârstă, 36-62 de ani). Operațiile bariatrice specifice au inclus banda gastrică (n = 2), bypass gastricn = 28), manșon gastricn = 19), și plicație gastricăn = 1). Demografia completă a participantilor la studiu individual și antropometria inițială sunt furnizate în Tabelul E1 [online]. Participanții care au fost supuși procedurilor de bypass gastric versus manșon gastric nu au fost diferiți în ceea ce privește vârsta (P = .69), sexP = .67), PDFF0P = .51), IMC0P = .40), greutate0P = 42) sau WC0P = .28).
PDFF0 hepatic mediu a fost de 18,1% ± 8,6 (interval, 6,6% –40,1%), cu IMC mediu de 44,9 kg/m 2 ± 6,5 (interval, 29,9-60,0 kg/m 2), greutate medie 0 de 121,5 kg ± 21,1, 80,0 –184,4 kg), și WC0 mediu de 132,2 cm ± 14,3 (interval, 92,0–169,0 cm). Intervalele medii de la RMN0 au fost de 2,4 săptămâni ± 0,8 pentru MRIVLCD, 7,5 săptămâni ± 1,4 pentru RMN1mo, 16,2 săptămâni ± 1,5 pentru RMN3mo și 29,5 săptămâni ± 1,9 pentru RMN6-10mo. Prin concluzia studiului nostru, PDFF hepatic mediu scăzuse la 4,9% ± 3,4 (interval, 1,5% -17,0%; scădere absolută medie de 13,2%), cu IMC mediu final de 34,5 kg/m 2 ± 5,4 (interval, 25,0 –47,5 kg/m 2; scădere medie, 10,4 kg/m 2), greutate medie finală de 91,6 kg ± 16,4 (interval, 58,6–130,2 kg; scădere medie, 29,9 kg) și WC mediu final de 110,9 cm ± 13,8, 81,0–141,8 cm; scădere medie, 21,3 cm). Toate scăderile au fost semnificative statistic (P
Tabelul 1: Rezumatul densității protonului hepatic Fracția grăsimii și antropometria după vizită
Notă - Datele sunt media ± abaterea standard. Datele dintre paranteze sunt intervale. PDFF = fracțiune de grăsime cu densitate de protoni, VLCD = dietă cu foarte puține calorii.
Figura 3: Fracția de grăsime a densității protonului hepatic (PDFF), indicele de masa corporala (IMC), greutatea și traiectoria circumferinței taliei în timp pentru fiecare participant la studiu. Traiectoria groasă pe fiecare complot reprezintă mediile eșantionului la timpii de vizită medii. Rețineți scăderea relativ rapidă atât a PDFF hepatice, cât și a antropometriei corporale în primele 6-8 săptămâni (inițierea unei diete foarte scăzute de calorii [VLCD] prin RMN postoperator de 1 lună: vizitează MRI0, MRIVLCD, MRI1mo), comparativ cu restul perioadei de studiu (timp care cuprinde RMN postoperator de 1 lună până la RMN postoperator de 6 luni: vizite MRI1mo, MRI3mo, MRI6-10mo). Limitele superioare pentru PDFF hepatic normal (5%) și IMC normal (25 kg/m 2) sunt reprezentate pe graficele corespunzătoare cu linii roșii.
ΔPDFF, ΔBMI, Δweight și ΔWC pe termen scurt și pe termen lung sunt rezumate în Tabelul 2. Pentru fiecare măsură, scăderea observată a fost semnificativă statistic (P
Tabelul 2: Ratele pe termen scurt și pe termen lung de modificare a densității protonului Fracția grăsimii și antropometria
Notă. - PDFF = fracțiune de grăsime cu densitate de protoni, VLCD = dietă cu foarte puține calorii.
* Datele sunt media ± abaterea standard. Toate mijloacele reprezintă scăderea pe săptămână și sunt semnificative (un eșantion t Test, P † Toate comparațiile sunt semnificative statistic după corecția Bonferroni.
Corelațiile dintre DPDFF și ΔBMI, Δweight și ΔWC sunt prezentate în Figura 4. Perioada pe termen scurt a fost caracterizată de o variabilitate mai mare a ratelor de schimbare în rândul participanților la studiu, deși relațiile din perioada pe termen scurt au fost informal mai puternice decât cele din perioadă mai lungă. În perioada scurtă, corelațiile au fost după cum urmează: pentru MIBMI, r = 0,30, P = .04; pentru Δ greutate, r = 0,38, P = .007; pentru ΔWC, r = 0,12, P = .41. În perioadele pe termen lung, corelațiile au fost următoarele: pentru ΔBMI, r = 0,25, P = .08; pentru Δ greutate, r = 0,29, P = .04; pentru ΔWC, r = -0,04, P = .80. Doar corelațiile pe termen scurt pentru ΔBMI și Δweight au rămas semnificative statistic după corecția Bonferroni.
Figura 4: Graficele arată rata modificării fracțiunii de grăsime a densității protonilor hepatici (PDFF) versus ratele de schimbare în alte antropometrii corporale: indicele de masă corporală (IMC), greutatea și circumferința taliei. Cercurile roșii și linia punctată reprezintă perioada pe termen scurt (timpul care se întinde de la inițierea unei diete cu conținut scăzut de calorii până la RMN postoperator de 1 lună). Triunghiurile negre și linia solidă reprezintă perioada pe termen mai lung (timp cuprins de la RMN postoperator de 1 lună până la RMN postoperator de 6 luni). Relațiile sunt mai puternice în perioada acută. Modificările circumferinței taliei nu au fost corelate semnificativ cu modificările PDFF.
Corelațiile au fost calculate între DPDFF și PDFF0, IMC0, greutate0 și WC0 atât pe termen scurt, cât și pe termen lung. S-a observat o corelație negativă puternică între PDFF0 și ΔPDFF atât în perioadele de timp pe termen scurt, cât și pe cele mai lungi (r = −0,81 [P
Figura 5: Estimarea timpului până la normalizarea fracțiunii de grăsime cu densitate de protoni (PDFF), cu limita superioară a PDFF normal pentru ficat definită ca 5%. Timpul 0 corespunde vizitei de bază. Modelarea cu regresie liniară cu efecte mixte a PDFF-ului natural transformat în jurnal (axa y) în funcție de timp (axa x) demonstrează un timp mediu până la normalizare (punctul în care traiectoria naturală transformată în jurnal traversează ln [5%] = 1,6% linie) de 22,5 săptămâni. Traiectorii au fost extinse (linii punctate) pentru 13 participanți pentru care timpul estimat de traversare are loc în afara ferestrei de observare. De remarcat, în acest eșantion s-a estimat că 90% dintre participanții la studiu au obținut un PDFF normal de 5% după 42 de săptămâni.
Discuţie
Folosind o metodă cantitativă, complexă, bazată pe RMN CSE, am evaluat modificarea longitudinală a conținutului de grăsime hepatică într-o cohortă de participanți la studiu cu obezitate supusă unei intervenții chirurgicale bariatrice și VLCD preoperator, comparativ cu modificările antropometrice corporale.
Rezultatele noastre susțin studii RMN anterioare (în mare parte spectroscopie MR) care arată că o reducere de 5% sau mai mult a IMC este asociată cu scăderea grăsimii hepatice (31-34), precum și a altor studii cu concluzii similare bazându-se pe alte măsuri ale grăsimii hepatice, inclusiv biomarkeri serici (35) și SUA (17). Cu toate acestea, folosind o tehnică RMN CSE neinvazivă, precisă (18,24), studiul nostru, după cunoștințele noastre, este prima analiză longitudinală a modificărilor grăsimii hepatice în timp într-o populație de chirurgie bariatrică. În plus față de demonstrarea utilității și fezabilității clinice pe care CSE RMN le oferă în monitorizarea PDFF hepatică în timp, analiza noastră a furnizat o serie de perspective asupra reducerii conținutului de grăsime hepatică după intervenția chirurgicală bariatrică.
În evaluarea predictorilor DPDFF, am examinat corelațiile cu PDFF0, antropometria corporală inițială și ratele de schimbare a antropometriei corporale. Oarecum surprinzător, singurul predictor puternic al ΔPDFF a fost PDFF0 (PDFF inițial mai mare prezice o scădere mai rapidă), cu corelații mai slabe și mai puțin semnificative statistic observate între ΔPDFF și ambele valori de pornire antropometrice ale corpului și ratele de schimbare. Un fenomen similar a fost observat în ceea ce privește timpul până la normalizare, doar PDFF0 - și nu oricare din antropometria corpului - identificat ca predictiv. Aceste observații asociate au posibile implicații de îngrijire a pacienților, deoarece pacienții bariatric cu steatoză hepatică marcată pot vedea îmbunătățiri substanțiale ale PDFF hepatic, indiferent de antropometrie inițială sau de gradul de scădere în greutate după intervenția chirurgicală. În consecință, poate fi rezonabil să se ia în considerare severitatea steatozei hepatice - independent de greutate sau IMC - atunci când se decide înscrierea unui pacient pentru o intervenție chirurgicală bariatrică. Mai mult, dacă PDFF hepatic este de interes pentru clinician, poate fi rezonabil să urmați PDFF cu RMN CSE în plus față sau în locul altor măsurători antropometrice.
Studiul nostru a avut unele limitări. Nu am oferit supraveghere RMN pentru a studia participanții la care biopsia hepatică a fost negativă pentru steatoza hepatică. Acest lucru ar fi putut duce la o subestimare a efectului VLCD preoperator asupra grăsimii hepatice, deoarece participanții care rezolvau steatoza hepatică numai cu VLCD ar fi fost excluși. În plus, pentru includerea în analiza finală, am solicitat participanților să participe la toate, cu excepția vizitei finale (post-chirurgicale post-chirurgicale de 6 luni), ducând la un număr relativ mare de participanți excluși. Acest lucru a fost considerat necesar pentru a asigura un număr adecvat de puncte de date pentru fiecare participant, în special având în vedere atenția noastră asupra tendințelor de-a lungul timpului. În cele din urmă, recunoaștem variația participanților la unii parametri demografici și clinici, inclusiv raportul bărbat-femeie, operație bariatrică specifică și calendarul exact al inițierii VLCD în ceea ce privește imagistica inițială și intervenția chirurgicală, precum și alți parametri de stil de viață care pot afecta grăsimea hepatică. metabolismul, inclusiv nivelul de activitate, dieta preprogramă și regimurile de medicamente. Cu toate acestea, variațiile cohortei noastre sunt reprezentative pentru eterogenitatea inerentă de bază și tratamentul individualizat tipic populațiilor de chirurgie bariatrică.
Pe scurt, în studiul nostru, chirurgia bariatrică cu VLCD preoperator a îmbunătățit substanțial steatoza hepatică la participanții cu obezitate, fără o corelație puternică cu greutatea inițială sau pierderea generală în greutate și cu cel mai mare beneficiu potențial observat la participanții cu steatoză hepatică marcată. Având în vedere corelația slabă dintre reducerea conținutului de grăsime hepatică și pierderea generală în greutate, poate fi rezonabil să se monitorizeze PDFF hepatic la acești participanți utilizând RMN cantitativ avansat.
Contribuțiile autorului
Contribuțiile autorului: Garantii integrității întregului studiu, B.D.P., S.B.R.; concepte de studiu/proiectarea studiului sau achiziționarea datelor sau analiza/interpretarea datelor, toți autorii; redactarea manuscriselor sau revizuirea manuscriselor pentru conținut intelectual important, toți autorii; aprobarea versiunii finale a manuscrisului trimis, toți autorii; este de acord să se asigure că toate întrebările legate de operă sunt rezolvate în mod corespunzător, toți autorii; cercetarea literaturii, B.D.P., C.N.W., G.M.C., S.H., C.B.S., S.B.R.; studii clinice, B.D.P., N.S.A., Y.C., J.B.S., G.M.C., G.J., S.H., C.B.S., S.B.R.; studii experimentale, C.N.W., A.M., N.S.A., Y.C., J.H., G.M.C.; analiză statistică, B.D.P., T.W., A.C.G.; și editarea manuscriselor, B.D.P., C.N.W., A.M., N.S.A., Y.C., J.B.S., L.M.F., G.M.C., J.A.G., S.H., T.W., A.C.G., C.B.S., S.B.R.
Suportat de NIH (R01 DK088925, R01 DK083380, R01 DK100651, K24 DK102595). GE Healthcare a oferit sprijin pentru cercetare Universității din Wisconsin și Universității din California, San Diego, dar nu a susținut în mod specific acest studiu. Efortul asupra acestui studiu și manuscris a fost posibil datorită unui premiu VA Career Development Dr Dr. Funk (CDA 15-060).
- Efecte fără text complet ale nutrienților postului periodic asupra indicelui hepatic gras - O perspectivă
- Bărbați tineri supraponderali; este mai probabil să suferiți de boli hepatice severe; NHS
- Chirurgie post bariatrică după pierderea în greutate Santa Barbara CA
- Evaluarea nutrițională a pacienților cu boală hepatică cronică; Gastroenterologie; Hepatologie
- Chirurgia bariatrică revizională în Israel Constatări din registrul israelian de chirurgie bariatrică - PubMed
